Добавлен: 26.10.2023
Просмотров: 1878
Скачиваний: 1
ВНИМАНИЕ! Если данный файл нарушает Ваши авторские права, то обязательно сообщите нам.
СОДЕРЖАНИЕ
Диагностика хронического холецистита
Дифференциальная диагностика желтухи.
Причины синдрома Меллори-Вейса
Лечение синдрома Меллори-Вейса
Проведение капилляроскопии ногтевого ложа в целях поиска нарушений микроциркуляции;
Общий анализ крови: признаки анемии, лейкоцитоз со сдвигом влево, увеличение СОЭ.
Общий анализ мочи: протеинурия умеренная.
Анализ кала: эритроциты, лейкоциты, слизь в большом количестве.
Инструментальные исследования:
Закрытых переломов костей таза:
Этапное лечение раненых с боевыми повреждениями таза
Симптомы хронического пиелонефрита
Лечение хронического пиелонефрита
5. Удвоение почки и мочеточников
ДАЛЕЕ можно просто почиатать- не списывать
Переломовывих Галеацци
Переломовывихом Галеацци называется «обратный Монтеджи», так как он является переломом лучевой кости на границе средней и нижней трети и вывихом головки локтевой кости, возникающий при прямом воздействии на супинированное предплечье.
Отмечаются деформация и укорочение предплечья, движения в лучезапястном суставе невозможны. Рентгенография подтверждает диагноз.
Перелом-вывих Галеацци легко репонируется, но фиксировать его гипсовой повязкой, как правило, не удаётся. Происходит вторичное смещение в гипсовой повязке. Основным методом лечения является закрытая одномоментная ручная репозиция смещенных отломков лучевой кости, вправление головки локтевой кости с чрезкожной фиксацией спицами Киршнера и наложением циркулярной гипсовой повязкой. После закрытой репозиции производят чрезкожную фиксацию спицами Киршнера: одну спицу проводят перпендикулярно оси предплечья через головку локтевой кости в лучевую, вторую спицу через обе кости предплечья ниже перелома лучевой кости и третью спицу выше места перелома. Концы спиц оставляют под кожей. Накладывают циркулярную гипсовую повязку от головки пястных костей до средней трети плеча. Предплечье–в среднем положении между супинацией и пронацией, согнуто под прямым углом в локтевом суставе.
Оперативное лечение показано при неэффективности закрытой репозиции с фиксацией спицами, в несвежих случаях, при несращении лучевой кости. Производят открытую репозицию лучевой кости с металлоостеосинтезом пластиной и фиксацией головки локтевой кости
Расходящийся радио-ульнарный вывих – разрыв диастального радио-ульнарного сочленения, со смещением костей запястья проксимально и дистальным вывихом лучевой и локтевой костей.
Переломы диафизов костей предплечья: классификация, механизм травмы, механогенез смещения отломков. Диагностика. Врачебная помощь и лечение.
Классификация: делятся на открытые и закрытые, а также в верхней, средней и нижней трети. Различают изолированные переломы лучевой, локтевой костей и обеих костей предплечья без смещения и со смещением отломков. По характеру места излома бывают поперечными , косыми, оскольчатыми и многофрагментарными. Для детей характерны поднадкостничные переломы, эпифизеолизы, остеоэпифизеолизы.
Механизм травмы:
Переломы костей диафиза предплечья возникают чаще всего при воздействии прямой травмы и возникает поперечный перелом обеих костей на одном уровне. При непрямой травме (падение на разогнутую руку) возникают косые переломы обеих костей на разных уровнях диафиза или При - изолированные переломы одной из костей предплечья. У детей - неполные поднадкостничные переломы по типу «зеленой ветки» с угловым смещением.
Механогенез смещения отломков:
-
Перелом в верхней трети - смещение центрального отломка – супинирован( m. biceps brachii), смещение периферического отломка – пронирован( m. pronator teres) -
средняя треть – ротационного смещения отломков нет. -
нижняя треть - смещение центрального отломка – пронирован максимально (m. pronator teres), смещение периферического отломка – пронирован минимально (m. pronator qadratus).
Клиника Симптомы перелома костей предплечья такие же, как и при диафизарных переломах других локализаций: сомнительные и достоверные. У детей при неполных переломах достоверные клинические симптомы не выражены, и это может привести к диагностическим и лечебным ошибкам.
Клиника и диагностика. Клиническая диагностика переломов предплечья базируются на наличии боли, отёка, деформации, патологической подвижности и крепитации отломков. Целенаправленно надо искать признаки переломо-вывихов – отёк, деформация и ограничение движений в локтевом или лучезапястном суставах. Рентгенография костей предплечья выполняется в двух проекциях с обязательным захватом смежных суставов (локтевого и лучезапястного).
Консервативное лечение.
Первая помощь: при наличии раны накладывается асептическая повязка. Рука сгибается под прямым углом в локтевом суставе. Иммобилизация лестничная шина Крамера от кончиков пальцев до верхней трети плеча. Основная задача лечения – это ранняя анатомическая репозиция и прочная фиксация отломков. При переломах без смещения накладывается циркулярная гипсовая повязка от пястно-фаланговых суставов до верхней трети плеча сроком на 10 недель. Через 2 недели обязателен рентген контроль для исключения наличия вторичного смещения отломков.
При поперечных переломах со смещением, где возможен концевой упор отломков, производится закрытая репозиция
. Техника репозиции. Пациент лежит на спине. Рука, согнутая под прямым углом, на приставном столике. Общее обезболивание. Один помощник захватывает двумя руками или полотен- 124 цем плечо, другой – пальцы и кисть пациента. При переломах проксимальной трети предплечье супинируют, при переломах средней трети – в нейтральном положении, при переломах дистальной трети – в положении пронации. Осуществляют тягу по длине в течение 2–4 минут до растяжения отломков. Если пальцы пациента влажны и скользят, то их можно покрыть лейкопластырем, чтобы хватка за пальцы была крепче. Хирург пальцами осуществляет окончательную репозицию. Не снимая тяги, накладывается циркулярная гипсовая повязка от пястнофаланговых суставов до верхней трети плеча. После репозиции производят рентген контроль в двух проекциях. Пациент обязательно госпитализируется в стационар под круглосуточное наблюдение врача. В случае нарастания отека конечности гипсовую повязку необходимо продольно рассечь. После спадения отёка делают рентген контроль для исключения смещения отломков. Дальнейшее лечение пациента амбулаторное. Срок иммобилизации – 10 недель с момента репозиции. У детей в возрасте до 10 лет с угловым смещением отломков производят закрытую репозицию перелома с фиксацией циркулярной гипсовой повязкой сроком 4–6 недель в зависимости от возраста. У детей старше 14 лет переломы диафиза костей предплечья лечат как у взрослых.
Оперативное лечение.
Показания к операции:
1) переломы, при которых не удалось устранить смещение отломков путём закрытой репозиции, а так же вторичное их смещение, развившееся после наложения гипсовой повязки;
2) оскольчатые и много фрагментарные переломы;
3) часто переломо-вывихи Галеацци и Монтеджи;
4) открытые переломы.
Основные методы оперативного лечения:
1. Открытый накостный металлоостеосинтез с помощью пластин, интрамедуллярный остеосинтез стержнями с блокированием.
2. Внеочаговый компрессионно-дистракционный остеосинтез аппаратом Илизарова или стержневыми аппаратами. Лучевая кость изогнута, поэтому следует воздержаться от интрамедуллярного остеосинтеза.
При проведении накостного остеосинтеза нельзя проводить шурупы в направлении межкостной мембраны (угроза образования синостоза). Для остеосинтеза лучевой кости используют тыльный доступ идущий от наружного надмыщелка плеча к дистальной суставной поверхности лучевой кости. При остеосинтезе локтевой кости осуществляется доступ продольный по гребню кости.
Цель металлоостеосинтеза – анатомическая репозиция, восстановление правильных взаимоотношений между лучевой и локтевой костью по длине, прочная фиксация. Для этого используют компрессирующие пластины с ограниченным контактом, пластины с боковой стабильностью винтов, пластины с монокортикальной фиксацией и точечным контактом. При оскольчатых переломах (тип С) используют мостовидные пластины без обнажения зоны перелома. Для остеосинтеза пластинами используют минимум 6 винтов, по 3 выше и ниже места перелома.
При остеосинтезе оскольчатых и особенно открытых переломов показан ВКДО аппаратом Илизарова или стержневыми аппаратами
Перелом лучевой кости в типичном месте (перелом Колеса и Смита): механизм травмы, клинические проявления, диагностика, врачебная помощь, лечение. Сроки сращения и восстановления трудоспособности
При переломе лучевой кости в типичном месте со смещением развивается её укорочение с подвывихом головки локтевой кости. Этот подвывих, особенно при вращательных движениях предплечья, является главной причиной функционально неудовлетворительных конечных результатов. Суставная фасетка головки локтевой кости расположена на 0,5–1 см проксимальнее суставной поверхности лучевой кости. Восстановление конгруентности суставных поверхностей дистального радиоульнарного сочленения является важной целью реконструкции дистальных переломов предплечья. Суставная поверхность лучевой кости в прямой проекции наклонена в сторону локтевой кости под углом 30° и в боковой проекции в ладонную сторону под углом 10–12°.
Механизм травмы и классификация. Перелом дистального метаэпифиза лучевой кости у взрослых людей – наиболее частый вид травмы, который возникает при падении на вытянутую руку чаще с опорой на ладонную поверхность кости – 85%. Перелом лучевой кости обычно происходит на 2–2,5 см проксимальнее суставной щели. Дистальный отломок при этом смещается к тылу и в сторону большого пальца (разгибательный перелом или Коллиса). Перелом лучевой кости в данной области может возникнуть и при падении с опорой на тыльную поверхность кисти, при этом периферический отломок смещается в ладонную сторону (сгибательный перелом или Смита).
При переломе лучевой кости в типичном месте периферический отломок в одних случаях остается целым, в других – раскалывается на несколько фрагментов. В этих случаях линии излома проникают в сустав с нарушением конгруентности суставной поверхности. Переломы лучевой кости в «типичном месте» разделяют на стабильные и нестабильные. Критериями нестабильности считаются перелом шиловидного отростка локтевой кости, разрыв дистального радио-ульнарного сочленения (или перелом дистального отдела локтевой кости), наличие осколков в метафизарном отделе.
Клиника и диагностика. Пациенты жалуются на боли в месте повреждения. В дистальном отделе лучевой кости отмечается отёчность, болезненное ограничение подвижности в лучезапястном суставе и деформация по типу «вилки» или «штыка» за счет смещения периферического отломка в лучевую сторону и к тылу. Обследование должно быть безболезненным. Необходимо проверить чувствительность в области, иннервируемой срединным нервом. Сместившийся дистальный отломок может привести к раздражению срединного нерва с развитием синдрома карпального туннеля. При значительных повреждениях возможно развитие компартмент-синдрома в области глубоких сгибателей предплечья. Диагноз и характер смещения отломков уточняют по рентгенограммам сделанным в двух проекциях.
У детей в этом месте чаще возникают разгибательные неполные поднадкостничные переломы по типу "зеленой ветки". У подростков и детей старшего возраста - нередки эпифизеолизы дистального эпифиза лучевой кости. Механизм травмы и механогенез смещения отломков таков же, как и при переломах луча I или П типа. Диагноз устанавливается клинически с дополнительным рентгенологическим исследованием.
Лечение.
Первая помощь заключается в наложении транспортной шины от кончиков пальцев до локтевого сустава. Переломы без смещения или со смещением дистального отломка до 15° лечатся наложением гипсовой повязки от пястнофаланговых суставов до верхней трети предплечья сроком на 4–5 недель. Переломы со смещением отломков более 15° должны быть репонированы. Данный принцип в лечении дистальных переломов лучевой кости является основополагающим.
Основным методом лечения переломов со смещением является закрытая ручная репозиция. Обезболивание: 10–12 мл 1% раствора новокаина в гематому в области перелома.
Техника репозиции при разгибательном переломе Коллиса. Пациент сидит за столом. Кисть пронирована и свисает за край стола. Рука согнута в локтевом суставе под прямым углом. Один помощник фиксирует руку за плечо, другой захватывает кисть пациента одной рукой за первый палец, другой за 2–4 пальцы. В течение 2–3 минут осуществляется тяга по оси предплечья. Затем кисть пациента сгибают в ладонную и отводят в локтевую сторону. В этот момент хирург своими первыми пальцами смещает дистальный отломок в ладонно-локтевую сторону. Не снимая вытяжения, накладывается тыльная гипсовая лонгета от пястно-фаланговых суставов до верхней трети предплечья.
При сгибательном переломе Смита после тракции по длине кисть сгибается в тыльную сторону и хирург своими пальцами смещает дистальный отломок в тыльно-локтевую сторону. Гипсовая лонгета накладывается по ладонной поверхности кисти и предплечья.
После репозиции делают контрольные рентгенограммы. Назначают аналгетики, ЛФК, магнитотерапию, УВЧ. На 3–5 день, после спадения отёка, производят контрольные рентгенограммы для исключения вторичного смещения отломков. После этого лангетную гипсовую гипсовую повязку переводят в циркулярную. Срок иммобилизации 5 недель.
Оперативное лечение показано при неудовлетворительном результате репозиции, вторичном смещении. В этом случае применяют открытую репозицию и погружной остеосинтез пластинами с угловой стабильностью винтов. Хирургический доступ может быть ладонный или тыльныйв зависимости от морфологии перелома
При внутрисуставных переломах со значительным разрушением суставной поверхности используют спицевые или стержневые аппараты внешней фиксации
Осложнения при лечении перелома лучевой кости. После внутрисуставных переломов возможно развитие остеопороза и контрактур лучезапястного сустава и кисти. Серьёзным осложнением является развитие нейтрофического синдрома Зудека. Он проявляется отёком кисти и пальцев, движения их ограничены, болезненны. На рентгенограмме неравномерный «пятнистый» остеопороз. Лечение синдрома Зудека длительное. Назначают новокаиновые блокады, витамино- и гормонотерапию, прозерин, кальцитонин, лечебную физкультуру, массаж, физиотерапевтическое лечение..
Трудоспособность у взрослых восстанавливается через 4-6 недель.
3.2.4. Повреждения кисти, осложнения, профилактика и лечение.
Частота травм кисти, их структура. Медицинское и специальное значение травмы кисти. Классификация повреждений кисти. Клинические проявления, диагностика и лечение закрытых повреждений кисти.
Классификация повреждений кисти
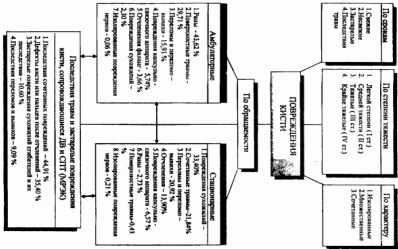
Частота: Анализ обращаемости в амбулаторные учреждения области показал, что среди всех повреждений травмы кисти занимают первое место: от 26,61% до 28,52%.
Структура:Преобладали раны - 43,62 % ( S61.), поверхностные травмы(ушибы, инородные тела) - 29,71 % (S60.), переломы и переломе - вывихи - 15,91% (S62.). Меньше встречались повреждения капсульно - связочного аппарата - 5,74% (S63.), отчленения фаланг — 3,66 % (S68.), повреждения сухожилий - 2,30% (S66.), редко изолированные травмы нервов - 0,06% (S64.).
Лица мужского пола травмировались чаще женского. Среди сельских жителей мужчин было 77,92%, среди городских - 69,93%. На возрастную группу 20-39 лет у мужчин приходилось 1/2 всех случаев травм. У женщин, проживающих в сельских районах, более высокий уровень травматизма наблюдался в возрасте 40 - 59 лет, а в городах - до 40 лет.
Медицинское и специальное значение:
Мед: Часть костей не покрыты надкостницей, что замедляет сращение их переломов , соответственно, удлиняет функциональную несостоятельность кистевого аппарата. Окрепшая костная мозоль формируется через 2–2,5 месяца. Ограничение движений в суставах пальца может продолжаться до 6–8 мес.
Временная нетрудоспособность (ВН) является важнейшим социально- экономическим показателем. В 46,31% случаев амбулаторных травм кисти, полученных жителями городов, и в 48,72% • сельских районов, устанавливалась ВН. Среди утративших трудоспособность в возрасте 20 - 29 лет городские жители составили 61,27%, сельские - 56,93%. Наиболее высокий удельный вес составили травмы кисти, сопровождающиеся потерей трудоспособности у рабочих лесного хозяйства (включая деревообрабатывающее производство) - 97,38%. Практически каждая травма требовала исключения пораженного из производственного процесса. Это свидетельствует о тяжести повреждений кисти в данной отрасли хозяйства, отсутствием должной профилактики и несовершенстве технологических процессов. У работников других отраслей народного хозяйства этот показатель ниже: на транспорте 34,56%; в торговле, общественном питании, сбыте и заготовке 48,92%; в жилищно-коммунальном хозяйстве и бытовом обслуживании населения 46,74%; в промышленности 45,91%; на строительстве 44,93%; у работников связи 44,85%; здравоохранения, физкультуры и социального обеспечения 39,40%. Среди работников других отраслей временная потеря трудоспособности устанавливалась не менее, чем в 1/3 всех случаев травм кисти. Средние показатели ВН при повреждениях кисти в амбулаторных учреждениях городов ниже (12,21 ± 0,92 дней), чем в районных поликлиниках (15,63 ± 0,96). Сроки ВН при термических поражениях составили 6,62 ± 0,71 дней, ушибах- 7,84 - ± 0,94, ранах - 9,40 ± 0,45, переломах фаланг и пястных костей - 28,32 ±1,12, отчленениях фаланг - 29,27 ± 2,58. Число посещений хирурга поликлиники на один случай травмы кисти в городах - 4,34 ± 0,25, в сельских районах - 3,38 ± 0,14.
Методы лечения переломов костей кисти и пальцев. Основной задачей хирурга при лечении переломов данной локализации является восстановление длины и оси сломанной фаланги или пястной кости. Эта задача в большинстве случаев решается выполнением закрытой ручной репозиции и иммобилизации сегмента в функционально выгодном положении, используя гипсовые лонгеты, лонгеты из пластических и комбинированных материалов, и металлические шины. Однако в ряде случаев удержать отломки в правильном положении не представляется возможным. Возникает необходимость прибегать к выполнению оперативных вмешательств с фиксацией отломков внешними либо погружными конструкциями. Сложными для лечения являются оскольчатые переломы, которые нарушают каркасность кисти и ее лучей.
Закрытые повреждения кисти
Принципы лечения открытых повреждений кисти. Принципы хирургического восстановления поврежденных структур кисти. Применение различных видов кожных пластик. Понятие о реплантации и реваскуляризации.
Характеризуются нарушением целостности кожных покровов.
Прямые показания к первичной одноэтапной хиробработке :повреждения кисти, сопровождающиеся сдавлением или ранением магистр сосудов + тотальное или субтотальное отчленение функций важных пальцев или кисти. когда необходимы срочные меры по восстановлению или улучшению кровоснабжения дистальных сегментов +множ-е переломы со смещ отломков, вывихи, требующие репозиции и тсабилизации ции для улучшения кровоснабжения паьца.
Первично-отсроченная(до 5 сут):при поступлении больного ч/з сутки и более после травмы+при поврежд кисти с раздавл или скальпированием тканей на большом протяжении, когда трудно опред жизнеспособность+отсутствие специалистов + масс-е поступление больных + шок + множ сочет повреждения +пожилые.
1-проводниковая анест в обл плеч сплет-я или н/3 предплечья.
2 - Мех обраб кожи и раны, удал-е нежизнесп-х тканей+экстр вскытие напряж гематом и рассеч связки карпального канала-если отсроч->заканчиваем гемостазом(микроирригаторы для орошения а/септиками)Рана закр-ся повязкой с а/септ-иммобилизация + консервирование раны +седативн + обезб+ антибиотики+в/в реополиглюкин или курантил по 5-6 мл на 400 мл физ р-ра.
Принципы хирургического восстановления поврежденных структур кисти.
-
Восстановление целости кости -
Далее – артерий и вен -
Сшивание сухожилий и восстановление целости мышц. Если на 3х фаланговых пальцах повреждены сухожилия и поверхностного, и глубокого сгибателей, то сшиваем только глубокие, во избежание спаечного процесса. Восстановление сухожилий ( сухожильные швы – поверхностные, внутриствольные, удаляемые, блокирующие, внедряющиеся, шов сухожилия к ногтевой фаланге, // сухожильные пласткик- ауто, алло, ксено, // местная сухожильная пластика// адтродез и тенодез // транспозиция сухожилий, // реинсерция // ампутация) -
Шов нерва.
Применение различных видов кожных пластик.
-
Свободная – трансплантация кожного лоскута – послойным или расщепленным лоскутом -
Послабляющие кожные разрезы -
Кожно-подкожный местный лоскут на питающей ножке
пластика мостовидным лоскутом по Клаппу служит для закрытия торцовой поверхности культи пальца Разрез выполняется поперечно оси сегмента по ладонной поверхности пальца так, чтобы ширина лоскута была равна диаметру раны. В результате образуется мостовидный лоскут с двумя боковыми питающими ножками. Периферический край лоскута прошивается шелковыми нитями, с помощью которых он перемещается на раневой дефект. Донорская рана остается открытой или закрывается свободным полнослойным трансплантатом
-
По Транквили-Леали – треугольными скользящими лоскутами
Кожная пластика треугольными скользящими лоскутами – метод Транквили-Леали - применяется для закрытия ран торцовой поверхности культей пальцев, преимущественно ногтевых фаланг. Для закрытия раны формируется один лоскут по ладонной поверхности или два по боковой поверхности пальца с основаниями, обращенными к торцу культи. Разрез выполняется в пределах подкожно-жировой клетчатки и не достигает надкостницы. Лоскут перемещается за счет наложения швов на его периферический край, после чего ушиваются проксимальные отделы донорской раны
-
По Красовитову – ранее нежизнеспособную кожу отмывают, обеззараживают, расщепляют дерматомом.
Кожная пластика по способу В.К. Красовитова применяется при наличии полностью и частично отторгнутых нежизнеспособных кожных лоскутов. Для проведения пластики ножка частично отторгнутых лоскутов пересекается. Также можно использовать кожные покровы с сегментов кисти, не подлежащих реконструкции. Оптимальными сроками для кожной пластики по В.К. Красовитову можно считать первые шесть часов с момента травмы, когда кожа сохраняет максимальную жизнеспособность.
При глубоких дефектах тканей кисти и плохом кровоснабжении дна раны целесообразно применять несвободную кожную пластику лоскутом на временной питающей ножке – пластика итальянским методом. Такие лоскуты содержат подкожно-жировую клетчатку, а при необходимости и фасцию. Сохраняя постоянное кровоснабжение, лоскуты на ножке более устойчивы к инфекции и создают дополнительный источник кровоснабжения дна и стенок раны.
При «перчаточном» скальпировании части пальца можно применить кожную пластику на питающей ножке по Блохину - Конверсу. Для пластики формир два встречных лоскута. После мобилизации лоскутов их края сближаются и сшиваются. В сформировавшуюся трубку погружается скальпированная часть пальца.При полном скальпировании пальцев не утратила своего значения кожная пластика «острым» стеблем В.П. Филатова.
Реплантация конечности – это хирургическая операция по приживлению частично или полностью отчлененного сегмента конечности путем сшивания сосудов, соединения повреждённых нервов и костей, и дальнейшим восстановлением кровообращения в присоединенной части тела. Реваскуляризация конечностей подразумевает восстановление ее сосудистой системы. Различают микро- и макрореплантацию. Основным критерием для проведения реплантации конечностей является функциональная целесообразность данной операции, т.е. после ее проведения должна быть достигнута главная задача реплантации – наиболее полноценное восстановление функции конечности (возможность возобновления чувствительности).