Файл: 1. Глобальная стратегия Ликвидировать туберкулез цели, задачи, основные компоненты.docx
ВУЗ: Не указан
Категория: Не указан
Дисциплина: Не указана
Добавлен: 26.10.2023
Просмотров: 665
Скачиваний: 17
СОДЕРЖАНИЕ
1. Глобальная стратегия «Ликвидировать туберкулез»: цели, задачи, основные компоненты
3. Mycobacterium tuberculosis complex: классификация, основные характеристики и свойства.
ПРЕИМУЩЕСТВА (молекулярно-генетических методов):
-В отношении новых препаратов (мы не знаем всех мутаций)
По степени эпидемической опасности
Патогенез и патологическая анатомия ИТ.
Клиника туберкулезного плеврита:
Патогенез и патологическая анатомия ИТ.
Дифференциальный диагноз диссеминированного туберкулеза:
Патогенез туберкулезного менингита:
Для рефампицин резистентного туберкулеза:
Основные принципы организации:
Основные принципы организации:
Критерии эффективности лечения:
Фармакологический надзор противотуберкулезных препаратов.
Фармаконадзор включает три основных направления:
4.Диссеминирванный милиарный туберкулез обоих легких в фазе инфильтрации
4. Сформулируйте диагноз в соответствии с клинической классификацией туберкулеза.
Схематически нарисуйте и опишите рентгенограмму.
4. Сформулируйте диагноз в соответствии с клинической классификацией туберкулеза.
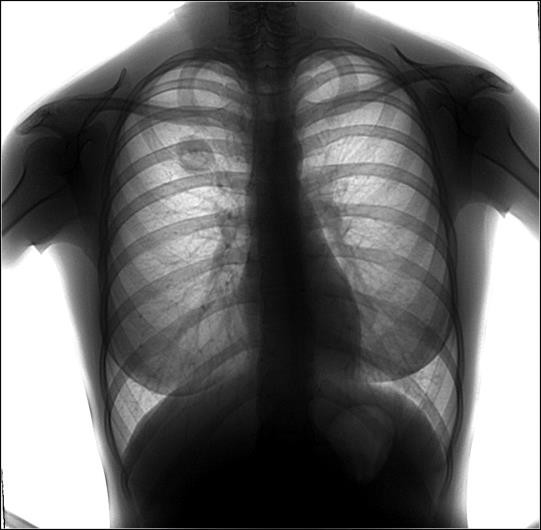 Задача 15
Задача 15
-
На обзорной рентгенограмме органов грудной клетки в прямой проекции в области правого легкого отмечается единичное округлое образование, размером 3 см, средней интенсивности. Легочный рисунок не изменен. Корни легких структурные, обычного размера. Синусы свободные. Средостение не смещено.
1. Диагноз: туберкулема правого легкого
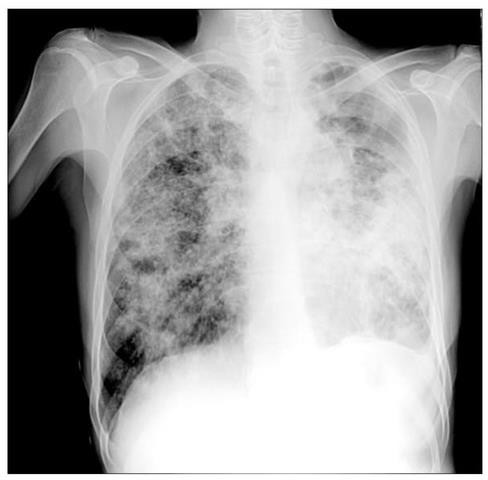 ЗАДАЧА 17
ЗАДАЧА 17
тотальные фокусы инфильтрации сливного характера. Очаги как таковые уже не визуализируются, потому что сливаются между собой в фокусы, а затем формируется инфильтрация (это закономерный патологический процесс). На фоне инфильтрации в левом легком имеются крупные полости распада в верхнем и нижнем отделах.
Диагноз - диссеминированный туберкулез обоих легких, фаза распада и инфильтрации, осложненный левосторонним туберкулезным экссудативным плевритом плевритом.
ЗАДАЧА 18
Пациент Я., 32 года. Находится на лечении в терапевтическом стационарном отделении городской больницы.
В настоящее время предъявляет жалобы на общую слабость, потливость в ночное время, кашель с выделением слизистой мокроты. Со слов пациента, ухудшение самочувствия отмечал в течение недели, когда появились и стали нарастать общее недомогание, одышка при физической нагрузке, боли в левой половине грудной клетки, связанные с дыханием, однако только при повышении температуры тела 39,2 С и озноба обратился за медицинской помощью. Бригадой «скорой медицинской помощи» доставлен в стационар городской больницы, где после дополнительного обследования установлен диагноз:
Внебольничная левосторонняя полисегментарная пневмония, средней степени тяжести. В терапевтическом отделении проведен курс неспецифической антибактериальной терапии, после которого достигнута умеренная благоприятная клиническая динамика, при этом изменения в легких сохраняются (см. рентгенограмму).
Работает электрогазосварщиком, курит более 10 лет.
Общее состояние удовлетворительное. Кожные покровы обычной окраски, повышенной влажности. Периферические лимфатические узлы не пальпируются. Рост 181 см, масса тела 60 кг. ЧДД – 18 в 1
минуту, дыхание жёсткое, проводится во все отделы, рассеянные сухие хрипы в левой подлопаточной области. ЧСС 100 в 1 минуту, тоны сердца приглушены, ритмичные, АД 100/60 мм рт. ст. Живот мягкий, безболезненный, печень не увеличена.
Задание:
-
Опишите рентгенограмму. -
Перечислите основные заболевания, при которых могут наблюдаться указанные клинико- рентгенологические изменения. -
Укажите дополнительные обследования, которые необходимо провести для установления / исключения диагноза туберкулеза -
Сформулируйте диагноз в соответствии с клинической классификацией туберкулеза.
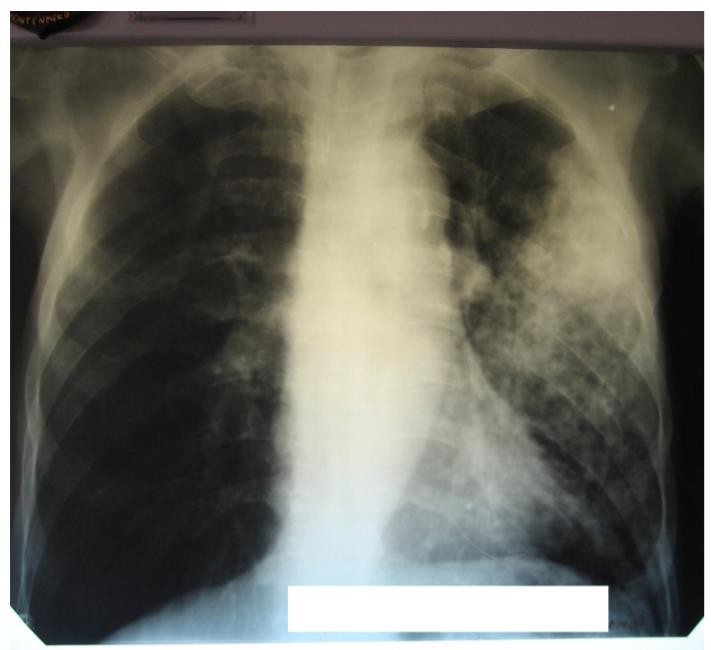
1. На обзорной рентгенограмме органов грудной клетки в прямой проекции в нижней доле левого легкого определяется инфильтративное затемнение неправильной формы, средней интенсивности, негомогенное, с неровными нечетким контурами. Усиления легочного рисунка нет. Смещения соседних органов нет. Корень левого легкого не визуализируется. Синусы легких свободные.
4.Инфильтративный туберкулез верхней
и нижней долей левого легкого, фаза распада.
ЗАДАЧА 19
Пациент Ш., 7 л.
Ребенок находится в течении недели в детском инфекционном отделении с диагнозом ОРВИ.
При поступлении – повышение температуры тела до 37,5°C. непродуктивный кашель, после некоторого улучшения состояние ухудшилось- температура тела 38°C, появилась одышка, боль и тяжесть в грудной клетке справа.
Объективно. Физическое развитие ниже среднего. Кожные покровы обычной окраски и влажности. ЧДД 22 в минуту, справа при перкуссии определяется притупление перкуторного звука. дыхание справа ослаблено, слева - жёсткое, хрипов нет. ЧСС 106 в минуту, тоны сердца ясные, ритмичные. Живот мягкий, безболезненный.
Проба Манту - папула 16 мм, предыдущая - 7 мм.
При рентгенологическом исследовании выявлены изменения в лёгких.
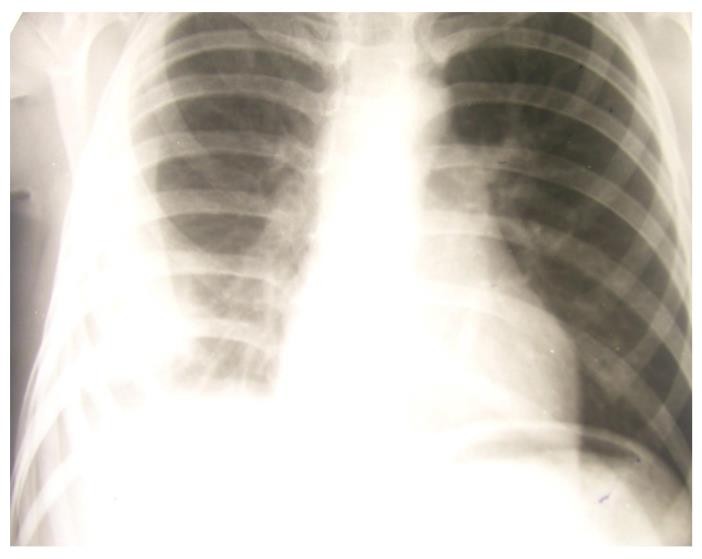
1. Схематически нарисуйте и опишите рентгенограмму.
На обзорной рентгенограмме ОГК в нижнем отделе правого легкого визуализируется гомогенное затемнение высокой интенсивности. Ребернодиафрагмальный синус заполнен эксудатом. Тень сердца смещена в левую сторону
5. Сформулируйте диагноз в соответствии с клинической классификацией туберкулеза.
Правосторонний экссудативный туберкулезный плеврит.
ЗАДАЧА 20
Основная часть. Пациент Ю., 59 лет.
Обратился к участковому терапевту с жалобами на кашель с трудноотделяемой свето-желтой мокротой, одышку при физической нагрузке, периодически повышение температуры тела до 37,2-37,5 С.
Пять лет назад пациент получал лечение по поводу легочного туберкулеза, после окончания курса
химиотерапии от контрольных осмотровв противотуберкулезноймедицинской организации уклонялся. Общее состояние удовлетворительное. Кожные покровы обычной окраски и влажности.
Периферические лимфатические узлы не увеличены. Рост 178 см, масса тела 67 кг. ЧДД – 18 в 1 минуту, дыхание жёсткое, проводится во все отделы, хрипов нет. ЧСС 80 в 1 минуту, тоны сердца ясные, ритмичные, АД 130/80 мм рт. ст. Живот мягкий, безболезненный, печень не увеличена.
При рентгенологическом исследовании органов грудной клетки выявлены изменения в лёгких (см. рентгенограмму).
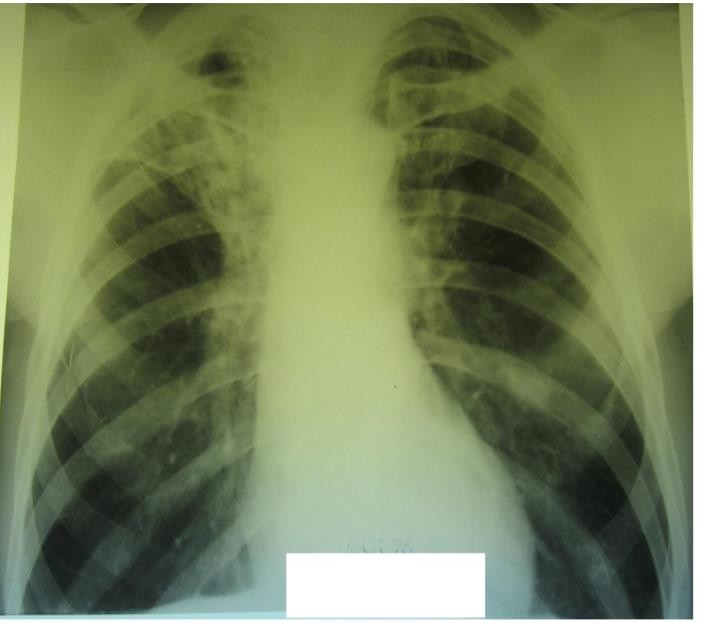

ЗАДАЧА 21
Основная часть.
Пациент П., 39 лет.
На амбулаторно-поликлиническом приеме у терапевта.
Жалобы на кашель с выделением небольшого количества светлой мокроты, общую слабость.
Со слов пациента, ухудшение самочувствия отмечает в течение последних трех недель: недомогание, повышение температуры тела до 37,7 С, непродуктивный кашель, самостоятельно принимал НПВС, бронхолитики с небольшим клиническим эффектом.
Общее состояние удовлетворительное. Кожные покровы обычной окраски и влажности. Периферические лимфатические узлы не увеличены. Рост 172 см, масса тела 68 кг. ЧДД – 18 в 1 минуту, дыхание везикулярное, проводится во все отделы, над верхними отделами правого легкого – жесткое,