ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48206
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
В настоящее время благодаря ранней диагностике и эффективному лечению пневмонии и начальной формы абсцесса современными антибиотиками (цефалоспорины III поколения, макролиды, карбопенемы, фторхинолоны, метронидазол и др.) число больных с острыми абсцессами и гангреной легких резко сократилось.
Таким образом, диагноз инфекционной деструкции легких (гангрена, абсцесс) можно установить на основании жалоб, анамнеза, развития заболевания, оценки тщательно проведенного физикального исследования, позволяющего выявить характерные симптомы. Неоценимую помощь в постановке диагноза оказывают инструментальные методы: рентгенография и томография, компьютерная томография, бронхоскопия, позволяющие также следить за динамикой развития болезни и эффективности лечебных мероприятий.
Помимо рутинного исследования крови необходимо периодически брать кровь для выявления возможной бактериемии (она наблюдается у 8—20% больных), регулярно проводить бактериологическое исследование мокроты и бронхиального содержимого, полученного при бронхоскопии или пункции полости абсцесса с целью определения чувствительности микрофлоры к антибактериальным препаратам и для дифференциальной диагностики с туберкулезом и грибковыми поражениями.
Дифференциальный диагноз надо проводить с полостной формой рака легкого, каверной при открытом туберкулезе, нагноившейся эхинококковой кистой, которая по сути дела является абсцессом паразитарного происхождения, а также с различными видами ограниченных эмпием плевры.
Лечение. Острые инфекционные деструктивные заболевания легких требуют комплексного лечения, направленного на борьбу с инфекцией с помощью антибиотиков широкого спектра действия, улучшение условий дренирования абсцесса, устранение белковых, водно-электролитных и метаболических нарушений, поддержание функций сердечно-сосудистой и дыхательной системы, печени, почек, повышение сопротивляемости организма.
Рациональную антибиотикотерапию проводят с учетом чувствительности микрофлоры, высеваемой из крови и мокроты. При отсутствии данных о чувствительности микрофлоры целесообразно использовать антибиотики широкого спектра действия: цефалоспорины III поколения (цефотаксим, цефтриаксон-роцефин) или II поколения (цефуроксим, цефамандол). Очень хороший эффект получен при лечении септических деструктивных заболеваний легких антибиотиком тиенам (комбинированный препарат — имипенем/циластатин). Это антибиотик ультраширокого спектра, фактически действующий на все клинически значимые патогенные микроорганизмы. В связи с этим его можно назначать при смешанной инфекции эмпирически до получения результатов посева крови, мокроты, раневого отделяемого. Препарат накапливается в бронхолегочной системе в высокой концентрации и удерживается в течение длительного времени (препарат вводят один раз в сутки). Используют также комбинацию цефалоспоринов с гента-мицином, метронидазолом.
Помимо внутривенного, внутримышечного или перорального введения антибиотиков, целесообразно вводить их непосредственно в бронхиальное дерево в виде аэрозоля или через бронхоскоп в бронх, дренирующий абсцесс, а также в полость абсцесса при его пункции в случае субплеврального расположения.

Всем тяжелобольным необходима интенсивная терапия для восполнения водно-электролитных и белковых потерь, коррекции кислотно-основного состояния, дезинтоксикации, поддержания функции сердечно-сосудистой и дыхательной систем, печени, почек.
Повторные переливания компонентов крови — эритроцитной массы, плазмы, альбумина, гамма-глобулина — показаны при анемии, гипо-протеинемии, низком содержании альбумина.
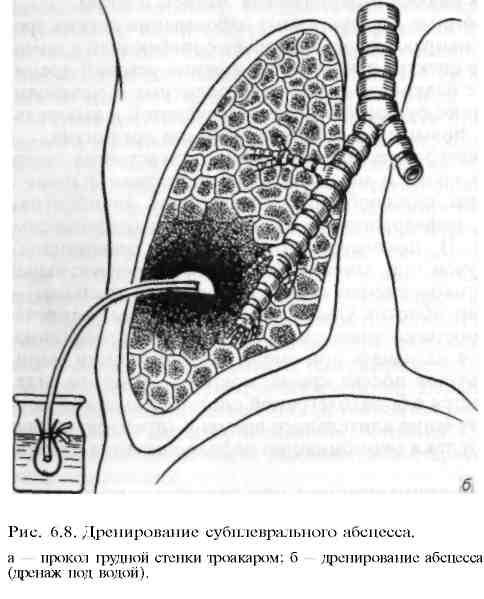
Хирургическое лечение показано при гангрене легкого (пневмон- или лобэктомия). При остром абсцессе предпочтение отдается консервативному лечению. Если оно оказывается безуспешным или болезнь осложнилась эмпиемой плевральной полости, а состояние пациента не позволяет произвести более радикальное вмешательство, то выполняют одномоментную (при наличии сращений между висцеральным и париетальным листками плевры) или двухмоментную (при отсутствии сращений) пневмотомию по Мональди. В последние годы эти операции производят все реже, так как дренировать абсцесс можно, пунктируя его через грудную стенку, а также введя в полость абсцесса дренаж с помощью троакара (рис. 6.8).
Консервативное лечение бесперспективно при абсцессах диаметром более 6 см, при очень толстой, неспособной к сморщиванию (уменьшению) капсуле абсцесса, при общей интоксикации организма, не поддающейся полноценной комплексной терапии. В этих случаях можно рекомендовать операцию — резекцию доли или сегмента легкого уже в остром периоде.
Исходы заболевания. При своевременно начатом и правильном лечении более чем в 80% случаев наступает выздоровление. Исходы заболевания бывают различными.
-
Полное выздоровление, когда исчезает клиническая симптоматика и рентгенологические признаки абсцесса легкого.
-
Клиническое выздоровление: полностью исчезают клинические проявления заболевания, однако рентгенологически в легком определяется сухая полость.
-
Клиническое улучшение: состояние, при котором к моменту выписки больного отмечается субфебрилитет, выделяется небольшое количество слизисто-гнойной мокроты, рентгенологически выявляется полость с инфильтрацией легочной ткани по периферии.
-
Улучшения нет: состояние пациента, при котором острая фаза заболевания без какой-либо ремиссии переходит в хроническую форму. Быстро нарастает общая интоксикация организма, развивается декомпенсированное легочное сердце, появляется дистрофия паренхиматозных органов.
-
Летальный исход в настоящее время наблюдается редко.
Наиболее тяжелыми осложнениями в остром периоде, нередко обусловливающими летальный исход, являются:
а) прорыв абсцесса в плевральную полость с развитием напряженного пиопневмоторакса;
б) кровотечение в бронхиальное дерево, вследствие чего может наступить асфиксия;
в) аспирация гноя в непораженные участки бронхиального дерева и развитие новых абсцессов;
г) образование гнойников в отдаленных органах, чаще всего в головном мозге.
Лечебные мероприятия определяются характером осложнений:
а) при развитии напряженного пневмоторакса необходимо срочное дренирование плевральной полости;
б) при кровотечении в бронхиальное дерево показана срочная интубация трахеи двухпросветной трубкой, что позволяет предупредить затекание крови в бронхи здорового легкого. В дальнейшем проводят гемостатическую терапию и оперативное вмешательство.
Вновь образовавшиеся и метастатические абсцессы в легком лечат в соответствии с изложенными выше принципами лечения абсцессов легкого. Резекция при инфекционных деструкциях легких показана:
-
при гангрене легкого, после соответствующей подготовки;
-
при осложнениях острого абсцесса легких (легочное кровотечение, массивное кровохарканье, создающие угрозу для жизни пациента);
-
при хроническом абсцессе легкого.
При распространенной гангрене предпочтительно производить пневмон-эктомию.
6.4.3.3. Хронический абсцесс легкого
К хроническим абсцессам относят легочные абсцессы, при которых патологический процесс не завершается в течение 2 мес, что при современном комплексном лечении встречается сравнительно редко.
Этиология и патогенез. Причины перехода острого абсцесса в хронический можно разделить на две группы.
1. Обусловленные особенностями течения патологического процесса:
а) диаметр полости в легком более 6 см;
б) наличие секвестров в полости;
в) плохие условия для дренирования (узкий, извитой дренирующий бронх);
г) локализация абсцесса в нижней доле;
д) вялая реакция организма на воспалительный процесс.
2. Обусловленные ошибками в лечении больного:
а) поздно начатая и неадекватная антибактериальная терапия;
б) недостаточное дренирование абсцесса;
в) недостаточное использование общеукрепляющих лечебных средств.
Хроническое течение характерно для абсцессов с медленным формированием гнойника, особенно у старых и пожилых людей, у больных сахарным диабетом.
Патологоанатомическая картина. Хронический абсцесс является продолжением острого гнойно-деструктивного процесса. Периодически возникающие обострения приводят к вовлечению в воспалительный процесс новых участков легкого, разрастанию соединительной ткани вокруг абсцесса и по ходу бронхов, тромбозу сосудов. Возникают условия для развития новых абсцессов, распространенного бронхита. Таким образом, цепь патологоанатомических изменений при хронических абсцессах (одиночном или множественных) исключает возможность полного выздоровления больного.
Клиническая картина и диагностика. Выделяют две основные формы (или типа) течения хронических абсцессов.
При первом типе острая стадия завершается клиническим выздоровлением или значительным улучшением. Больного выписывают из стационара с нормальной температурой тела. Изменения в легком трактуются как ограниченный пневмосклероз, иногда с "сухой" полостью. После выписки состояние больного остается некоторое время удовлетворительным и он нередко приступает к работе. Однако через некоторое время вновь повышается температура тела, усиливается кашель. Через 7—12 дней происходит опорожнение гнойника, температура тела нормализуется. В последующем обострения становятся более длительными и частыми. Развиваются явления гнойного бронхита, нарастают интоксикация и связанные с ней дистрофические изменения во внутренних органах.
При втором типе острый период болезни без выраженной ремиссии переходит в хроническую стадию. Заболевание протекает с гектической температурой тела. Больные выделяют в сутки до 500 мл (а иногда и более) гнойной мокроты, которая при стоянии разделяется на три слоя. Быстро развиваются и нарастают тяжелая интоксикация, истощение, дистрофия паренхиматозных органов. Чаще такой тип течения наблюдается при множественных абсцессах легкого. Больные при этом имеют характерный вид: они бледные, кожа землистого оттенка, слизистые оболочки цианотичны. Вначале отмечается одутловатость лица, затем отеки появляются на стопах и пояснице, что связано с белковым голоданием и нарушением функции почек. Быстро нарастает декомпенсация легочного сердца, от которой больные умирают.
При хроническом абсцессе возможно развитие тех же осложнений, что и в остром периоде.
Диагностика хронического абсцесса основывается на данных анамнеза, а также результатах рентгенологического исследования, которое позволяет выявить инфильтрацию легочной ткани, окружающей полость абсцесса, наличие в ней содержимого.
Дифференциальная диагностика. Хронические абсцессы следует дифференцировать от полостной формы периферического рака легкого, туберкулеза и актиномикоза.
При туберкулезе легкого кроме полости (каверны) выявляют различной давности плотные туберкулезные очаги; в мокроте, которая обычно не имеет запаха, нередко обнаруживают микобактерии туберкулеза. При актино-микозе легких в мокроте находят мицелий и друзы актиномицетов. При раке легкого с нагноением и распадом в центре опухоли дифференциальная диагностика затруднена (см. "Рак легкого").
Лечение. Консервативное лечение хронических абсцессов легких малоэффективно. Применение антибиотиков, улучшение условий дренирования способствуют стиханию воспалительного процесса, однако остающиеся морфологические изменения мешают полному излечению. Поэтому при отсутствии противопоказаний, обусловленных сопутствующими заболеваниями или преклонным возрастом больных, ставящими под сомнение возможность успешного оперативного лечения, показано хирургическое лечение.
Абсолютным показанием к операции являются повторные легочные кровотечения, быстро нарастающая интоксикация.
При хронических абсцессах эффективна только радикальная операция — удаление доли или всего легкого (рис. 6.9). Пневмотомия не оправдана, так как плотная капсула хронического абсцесса и воспалительная инфильтрация легочной ткани вокруг него будут препятствовать ликвидации полости.

Подготовка к операции должна проводиться по той же схеме, что и при острых абсцессах легких. Перед операцией необходимо добиться стихания воспалительных явлений, уменьшения количества мокроты, скорригировать нарушения белкового обмена, гидроионные расстройства, улучшить сердечную деятельность, повысить функциональные возможности системы дыхания.
Послеоперационная летальность достигает 4—5%. У большинства больных, перенесших лобэктомию, трудоспособность восстанавливается через 3—4 мес после операции. После пульмонэктомии в течение первого полугодия необходим перевод больных на инвалидность, затем — использование на легкой работе, в теплом помещении без вредных производственных факторов.
Пневмосклероз после абсцесса легкого. Этим термином обозначают клиническое излечение больного с абсцессом, завершившееся образованием в легком рубцовой ткани иногда с "сухой" полостью большего или меньшего размера в центре.
Клиническая картина и диагностика. Больные трудоспособны, чувствуют себя практически здоровыми. Однако у них чаще, чем у других, возникает кашель с выделением слизистой мокроты, нередко повышается температура тела. Эти явления трактуются как простудные заболевания, обострения бронхита или бронхоэктазы. Физикальное исследование не дает четких данных, помогающих поставить диагноз.