ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48154
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Необходимым компонентом комплексного лечения больных является общая и местная антибиотикотерапия.
Прогноз. Послеоперационная летальность возрастает по мере удлинения времени, прошедшего с момента ущемления до операции, и составляет в первые 6 ч 1 , 1%, в сроки от 6 до 24 ч — 2 , 1%, позже 24 ч — 8 , 2%; после резекции кишки летальность равна 16%, при флегмоне грыжи — 24%.
Осложнения самостоятельно вправившихся и насильственно вправленных ущемленных грыж. Больной с ущемленной самопроизвольно вправившейся грыжей должен быть госпитализирован в хирургическое отделение. Самопроизвольно вправившаяся ранее ущемленная кишка может стать источником перитонита или внутрикишеч-ного кровотечения.
Если при обследовании больного в момент поступления в хирургический стационар диагностируют перитонит или' внутрикишечное кровотечение, то больного необходимо срочно оперировать. Если при поступлении в приемное отделение не выявлено признаков перитонита, внутрикишечного кровотечения, то больной должен быть госпитализирован в хирургический стационар для динамического наблюдения. Больному, у которого при динамическом наблюдении не выявлены признаки перитонита или внутрикишеч-ного кровотечения, показано грыжесечение в плановом порядке.
Насильственное вправление ущемленной грыжи, производимое самим больным, в настоящее время наблюдается редко. В лечебных учреждениях насильственное вправление грыжи запрещено, так как при этом могут произойти повреждения грыжевого мешка и содержимого грыжи вплоть до разрыва кишки и ее брыжейки с развитием перитонита и внутрибрюшного кровотечения. При насильственном вправлении грыжевой мешок может быть смещен в предбрюшинное пространство вместе с содержимым, ущемленным в области шейки грыжевого мешка (мнимое вправление). При отрыве париетальной брюшины в области шейки грыжевого мешка может произойти погружение ущемленной петли кишки вместе с ущемляющим кольцом в брюшную полость или в предбрюшинное пространство (рис. 10.14).
В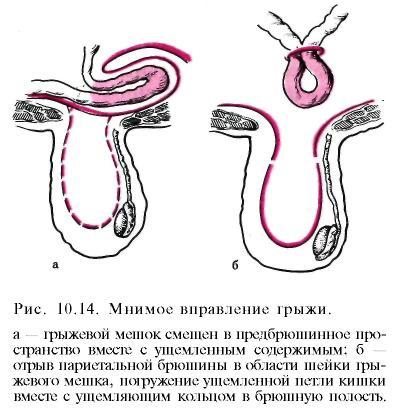 ажно
своевременно распознать мнимое вправление
грыжи, потому что в этом случае могут
быстро развиться непроходимость
кишечника и перитонит. Анамнестические
данные (насильственное вправление
грыжи), боль в животе, признаки
непроходимости кишечника, резкая
болезненность при пальпации мягких
тканей в области грыжевых ворот,
подкожные кровоизлияния позволяют
предположить мнимое вправление грыжи
и экстренно оперировать больного.
Поздние осложнения, наблюдаемые
после самопроизвольного вправления
ущемленных грыж, характеризуются
признаками хронической непроходимости
кишечника (боль в животе, метеоризм,
урчание, шум плеска). Они возникают в
результате образования спаек и
Рубцовых стриктур кишки на месте
отторжения некротизированной слизистой
оболочки.
ажно
своевременно распознать мнимое вправление
грыжи, потому что в этом случае могут
быстро развиться непроходимость
кишечника и перитонит. Анамнестические
данные (насильственное вправление
грыжи), боль в животе, признаки
непроходимости кишечника, резкая
болезненность при пальпации мягких
тканей в области грыжевых ворот,
подкожные кровоизлияния позволяют
предположить мнимое вправление грыжи
и экстренно оперировать больного.
Поздние осложнения, наблюдаемые
после самопроизвольного вправления
ущемленных грыж, характеризуются
признаками хронической непроходимости
кишечника (боль в животе, метеоризм,
урчание, шум плеска). Они возникают в
результате образования спаек и
Рубцовых стриктур кишки на месте
отторжения некротизированной слизистой
оболочки.
Невправимость грыжи обусловлена наличием в грыжевом мешке сращений внутренних органов между собой и с грыжевым мешком, образовавшихся вследствие их травматизации и асептического воспаления. Невправимость может быть частичной, когда одна часть содержимого грыжи вправляется в брюшную полость, а другая остается невправимой. Развитию невправимости способствует длительное ношение бандажа. Невправимыми чаще бывают пупочные, бедренные и послеоперационные грыжи. Довольно часто они бывают многокамерными. Вследствие развития множественных спаек и камер в грыжевом мешке невправимая грыжа чаще осложняется ущемлением органов в одной из камер грыжевого мешка или развитием спаечной непроходимости кишечника.
Копростаз — застой каловых масс в толстой кишке. Это осложнение грыжи, при котором содержимым грыжевого мешка является толстая кишка. Копростаз развивается в результате расстройства моторной функции кишечника. Его развитию способствуют невправимость грыжи, малоподвижный образ жизни, обильная еда. Копростаз наблюдается чаще у тучных больных старческого возраста, у мужчин — при паховых грыжах, у женщин — при пупочных.
Основными симптомами являются упорные запоры, боли в животе, тошнота, редко рвота. Грыжевое выпячивание медленно увеличивается по мере заполнения толстой кишки каловыми массами, оно почти безболезненно, слабо напряжено, тестообразной консистенции, симптом кашлевого толчка положительный. Общее состояние больных средней тяжести.
Лечение. Необходимо добиваться освобождения толстой кишки от содержимого. При вправимых грыжах следует стараться удержать грыжу во вправленном состоянии — в этом случае легче добиться восстановления перистальтики кишечника. Применяют малые клизмы с гипертоническим раствором натрия хлорида, глицерином или повторные сифонные клизмы. Применение слабительных средств противопоказано в связи с риском развития калового ущемления.
Воспаление грыжи может возникать вследствие инфицирования грыжевого мешка изнутри при ущемлении кишки, остром аппендиците, дивертикулите подвздошной кишки (меккелев дивертикул и др.). Источником инфицирования грыжи могут быть воспалительные процессы на коже (фурункул), ее повреждения (мацерация, ссадины, расчесы).
Лечение. При остром аппендиците в грыже производят экстренную аппендэктомию, в других случаях удаляют источник инфицирования грыжевого мешка. Хроническое воспаление грыжи при туберкулезе брюшины распознают во время операции. Лечение состоит в грыжесечении, специфической противотуберкулезной терапии. При воспалительных процессах на коже в области грыжи операцию (грыжесечение) производят только после их ликвидации.
Профилактика осложнений заключается в хирургическом лечении всех больных с грыжами в плановом порядке до развития осложнений. Наличие грыжи является показанием к операции.
10.2. Внутренние грыжи живота
Внутренними грыжами живота называют перемещение органов брюшной полости в карманы, щели и отверстия париетальной брюшины или в грудную полость (диафрагмальная грыжа). В эмбриональном периоде в результате поворота первичной кишки вокруг оси верхней брыжеечной артерии образуется верхнее дуоденальное углубление (recessus duodenalis superior — карман Трейт-ца), которое может стать грыжевыми воротами и где может произойти ущемление внутренней грыжи.
Грыжи нижнего дуоденального углубления (recessus duodenalis inferior) называют брыжеечными грыжами. Петли тонкой кишки из этого углубления могут проникать между пластинами брыжейки ободочной кишки вправо и влево.
Чаще грыжевыми воротами внутренних грыж являются карманы брюшины у места впадения подвздошной кишки в слепую (recessus ileocaecalis superior et inferior, recessus retrocaecalis) или в области брыжейки сигмовидной ободочной кишки (recessus intersigmoideus).
Грыжевыми воротами могут быть не ушитые во время операции щели в брыжейках, большом сальнике.
Симптомы заболевания такие же, как при острой непроходимости кишечника, по поводу которой больных и оперируют.
Лечение. Применяют общие принципы лечения острой непроходимости кишечника. Во время операции тщательно исследуют стенки грыжевых ворот, на ощупь определяют отсутствие пульсации крупного сосуда (верхней или нижней брыжеечной артерии). Грыжевые ворота рассекают на бессосудистых участках. После осторожного освобождения и перемещения кишечных петель из грыжевого мешка его ушивают.
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
Желудок расположен в левой половине верхнего этажа брюшной полости, и лишь выходной отдел его располагается правее срединной плоскости тела. На переднюю брюшную стенку он проецируется в области левого подреберья и эпигастральной области. В желудке различают кардиальную часть (кардию), дно, тело, антральный отдел и пилорический канал. Привратник является границей между желудком и двенадцатиперстной кишкой.
Д венадцатиперстная
кишка огибает головку поджелудочной
железы. У связки Трейтца образует
двенадцатиперстно-тощекишечный изгиб.
Длина двенадцатиперстной кишки равна
25— 30 см. В ней различают верхнюю
горизонтальную, нисходящую, нижнюю
горизонтальную и восходящую части. На
заднемедиальной стенке нисходящей
части расположен большой сосочек
двенадцатиперстной кишки — место
впадения в кишку общего желчного протока
и протока поджелудочной железы.
венадцатиперстная
кишка огибает головку поджелудочной
железы. У связки Трейтца образует
двенадцатиперстно-тощекишечный изгиб.
Длина двенадцатиперстной кишки равна
25— 30 см. В ней различают верхнюю
горизонтальную, нисходящую, нижнюю
горизонтальную и восходящую части. На
заднемедиальной стенке нисходящей
части расположен большой сосочек
двенадцатиперстной кишки — место
впадения в кишку общего желчного протока
и протока поджелудочной железы.
Кровоснабжение (рис. 11.1). Артериальное кровоснабжение желудок и двенадцатиперстная кишка получают из ветвей чревного ствола. Сосуды желудка, анастомозируя друг с другом и с ветвями верхней брыжеечной артерии, образуют разветвленную сеть внутристеночных сосудов, что затрудняет самопроизвольную остановку кровотечения. Вены соответствуют расположению артерий. Они являются притоками воротной вены. Венозное сплетение в подслизистом слое кардии соединяет систему воротной вены с нижней полой веной, образуя естественный портокавальный анастомоз. Иногда варикозно-расширенные вены этого сплетения (при портальной гипертензии) могут стать источником кровотечений.
Лимфоотток происходит по лимфатическим путям, сопровождающим сосуды желудка.
И ннервация
желудка
осуществляется ветвями блуждающего
и симпатического нервов, образующих
интрамуральные нервные сплетения в
подслизистом, межмышечном и подсерозном
слоях. Блуждающие нервы (рис. 11.2) в виде
переднего (левого) и заднего (правого)
стволов проходят вдоль пищевода, образуют
3—6 менее крупных стволов на уровне
абдоминального отдела пищевода и кардии,
а затем образуют ветви вблизи желудка.
На этом уровне передний (левый) ствол
отдает печеночную ветвь, а от правого
(заднего) отходит чревная ветвь к чревному
узлу. Далее оба ствола переходят в
переднюю и заднюю желудочные ветви
Латарже, от которых отходят мелкие
ветви, идущие вместе с сосудами к
малой кривизне желудка. Иногда от заднего
ствола блуждающего нерва отходит
небольшая ветвь, которая идет позади
пищевода и кардии к углу Гиса — это так
называемый криминальный нерв Грасси.
Если во время ваготомии эта ветвь не
будет замечена и останется непересеченной,
то ваготомия окажется неполной, что
создаст предпосылки к рецидиву язвы.
ннервация
желудка
осуществляется ветвями блуждающего
и симпатического нервов, образующих
интрамуральные нервные сплетения в
подслизистом, межмышечном и подсерозном
слоях. Блуждающие нервы (рис. 11.2) в виде
переднего (левого) и заднего (правого)
стволов проходят вдоль пищевода, образуют
3—6 менее крупных стволов на уровне
абдоминального отдела пищевода и кардии,
а затем образуют ветви вблизи желудка.
На этом уровне передний (левый) ствол
отдает печеночную ветвь, а от правого
(заднего) отходит чревная ветвь к чревному
узлу. Далее оба ствола переходят в
переднюю и заднюю желудочные ветви
Латарже, от которых отходят мелкие
ветви, идущие вместе с сосудами к
малой кривизне желудка. Иногда от заднего
ствола блуждающего нерва отходит
небольшая ветвь, которая идет позади
пищевода и кардии к углу Гиса — это так
называемый криминальный нерв Грасси.
Если во время ваготомии эта ветвь не
будет замечена и останется непересеченной,
то ваготомия окажется неполной, что
создаст предпосылки к рецидиву язвы.
Функция слизистой оболочки желудка и двенадцатиперстной кишки. Во всех отделах желудка поверхность слизистой оболочки выстлана однослойным цилиндрическим эпителием, клетки которого выделяют "видимую слизь" — тягучую жидкость желеобразной консистенции, состоящую из неперемешивающегося слоя слизи, бикарбонатов, фосфолипидов и воды. Этот гель в виде пленки плотно покрывает всю поверхность слизистой оболочки, облегчает прохождение пищи, защищает слизистую оболочку от механических и химических повреждений и самопереваривания желудочным соком. Поверхностные клетки слизистой оболочки вместе со слизисто-бикарбонатным гелем создают физико-химический защитный барьер, препятствующий обратной диффузии катионов водорода из полости желудка и поддерживающий нейтральный рН у клеточной поверхности (рис. 11.3).
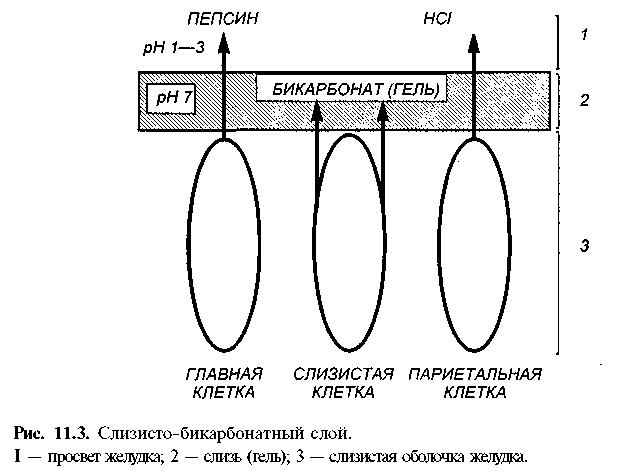
Слизистая оболочка двенадцатиперстной кишки вырабатывает в 2 раза больше бикарбонатов, чем слизистая оболочка желудка. В поддержании устойчивости слизистой оболочки желудка и двенадцатиперстной кишки к повреждающим факторам важную роль играют: способность клеток к репарации, хорошее состояние микроциркуляции и секреция химических медиаторов защиты (простаглан-дины, эпидермальный и трансформирующий факторы роста).
В слизистой оболочке желудка различают три железистые зоны (рис. 11.4).
1 .
Зона кардиальных желез, выделяющих
слизь.
.
Зона кардиальных желез, выделяющих
слизь.
2. Зона фундальных (главных) желез, содержащих четыре вида клеток: главные (выделяют пепсиногены); париетальные, или обкла-дочные (на их мембране имеются рецепторы
для гистамина, ацетилхолина, гастрина; выделяют соляную кислоту — HCl); добавочные, или промежуточные (выделяют растворимую слизь, обладающую буферными свойствами); недифференцированные клетки являются исходными для всех остальных клеток слизистой оболочки. Общая площадь фундальных желез около 3,5 м2.
3. Зона антральных желез, выделяющих растворимую слизь с рН, близким к рН внеклеточной жидкости, содержит эндокринные G-клетки (вырабатывают гормон гастрин), S-клетки (вырабатывают секретин), 1-клетки (вырабатывают холецитокинин).
Помимо гастрина, слизистая оболочка желудка вырабатывает "внутренний фактор Кастля" (фундальный отдел), гастрон, глюкагон, что позволяет рассматривать желудок как эндокринный орган.
Четкой границы между зонами фундальных и антральных желез нет. Зону, где расположены оба вида желез, называют переходной. Она особенно чувствительна к действию повреждающих факторов. Именно здесь, на границе секретирующей и несекретирующей соляную кислоту слизистой оболочки, чаще всего и возникают изъязвления. С возрастом происходит распространение антральных желез в проксимальном направлении, т.е. к кардии, за счет атрофии фундальных желез (феномен "антрокардиальной прогрессии").
В слизистой оболочке двенадцатиперстной кишки между экзокринными клетками расположены эндокринные: G-клет-ки (вырабатывают гастрин), S-клетки (вырабатывают секретин), I-клетки (вырабатывают холецистокинин).
У здорового человека в условиях покоя в течение часа выделяется около 50 мл желудочного сока. Продукция желудочного сока увеличивается в процессе пищеварения и в ответ на действие психических и эмоциональных факторов. Секрецию желудочного сока, связанную с приемом пищи, условно разделяют на три фазы: рефлекторную (нейрогенную или вагусную), желудочную (гуморальную или гастриновую) и кишечную.
Желудочный сок способен повреждать и переваривать живые ткани благодаря наличию в нем HCl и пепсина. В желудке здорового человека агрессивные свойства кислотно-пептиче-ского фактора желудочного сока ослабляются действием принятой пищи, проглоченной слюной, секретируемой щелочной слизью, забрасываемым в желудок щелочным дуоденальным содержимым и влиянием ингибиторов пепсина.
Ткани желудка и двенадцатиперстной кишки предохраняются от самопереваривания защитным слизисто-бикарбонатным барьером, интегрированной системой механизмов, стимулирующих и тормозящих секрецию НС 1, моторику желудка и двенадцатиперстной кишки. Защитный слизисто-бикарбонатный барьер слизистой оболочки образуют: 1) слой густой слизи, покрывающей эпителий желудка в виде пленки толщиной 1 , 0 — 1 , 5 мм, и содержащиеся в нем ионы бикарбоната; 2) апикальная мембрана клеток; 3) базальная мембрана клеток. Слизистый гель замедляет скорость обратной диффузии Н+-ионов (из просвета желудка в слизистую оболочку), нейтрализует Н+-ионы, не дает им повреждать клетки.
Стимуляция секреции НСl происходит под влиянием ацетилхолина, гастрина, гистамина и продуктов переваривания пищи (пептиды, аминокислоты).
Ацетилхолин — медиатор парасимпатической нервной системы. Он высвобождается в стенке желудка в ответ как на стимуляцию блуждающих нервов (в рефлекторную фазу желудочной секреции), так и на локальную стимуляцию интрамуральных нервных сплетений при нахождении пищи в желудке (в желудочную фазу секреции). Ацетилхолин является средним по силе стимулятором продукции HCl и сильным возбудителем высвобождения гастрина из G-клеток. Кроме того, возбуждение блуждающих нервов повышает чувствительность обкла-дочных клеток к воздействию гастрина и усиливает моторику желудка.