ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48243
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
У пациентов с аутоиммунным генезом заболевания возникает необходимость применения кортикостероидов, иммуностимуляторов. Большинству пациентов с атеросклерозом требуется коррекция липидного обмена, которую необходимо производить на основании данных о содержании общего холестерина, триглицеридов, липопротеидов высокой и низкой плотности. При неэффективности диетотерапии могут применяться ингибиторы синтеза холестерина (эндурацин), статины (зокор, мевакор, ловастатин), антагонисты ионов кальция (верапамил, циннаризин, коринфар), препараты чеснока (алликор, алисат). Могут применяться физиотерапевтические и бальнеологические процедуры (УВЧ-, СВЧ-, низкочастотная ДМВ-терапия, магнитотерапия, импульсные токи низкой частоты, электрофорез лекарственных веществ, радиоактивные, йодобромные, сульфидные ванны), целесообразны гипербарическая оксигенация, санаторно-курортное лечение.
Особенно важно устранить факторы риска, настойчиво добиваясь от больных резкого сокращения употребления животных жиров, полного отказа от курения. Необходим регулярный и правильный прием лекарственных средств, назначенных для лечения сопутствующего заболевания (сахарный диабет, гипертензия, гиперлипопротеинемия), а также заболеваний, связанных с нарушением функций легких и сердца: увеличение минутного объема сердца приводит к повышению перфузии тканей ниже места окклюзии, а следовательно, и улучшению снабжения их кислородом.
Существенное значение для развития коллатералей имеет тренировочная ходьба, особенно при окклюзии поверхностной бедренной артерии, когда сохранена проходимость глубокой артерии бедра и подколенной артерии. Развитие коллатералей между этими артериями может заметно улучшить кровоснабжение дистальных отделов конечности.
Вопросы лечения и реабилитации больных с облитерирующим атеросклерозом нижних конечностей неразрывно связаны с проблемой лечения общего атеросклероза. Прогрессирование атеросклеротического процесса порой значительно снижает эффект реконструктивных сосудистых операций. В лечении подобного рода больных наряду с лекарственной терапией используют гемосорбцию.
Прогноз заболевания во многом зависит от профилактической помощи, оказываемой больному с облитерирующими заболеваниями. Они должны находиться под диспансерным наблюдением (контрольные осмотры через каждые 3—6 мес). Курсы профилактического лечения, которые следует проводить не реже 2 раз в год, позволяют сохранить конечность в функционально удовлетворительном состоянии.
18.8. Аневризмы аорты и периферических артерий
Под аневризмой сосуда принято понимать локальное или диффузное расширение просвета, превышающее нормальный диаметр в 2 раза и более.
Классификация аневризм по этиологии:
1. Врожденные аневризмы, наблюдающиеся при заболеваниях стенки аорты (болезнь Марфана, фиброзная дисплазия, синдром Элерса—Данло).
2. Приобретенные аневризмы возникающие вследствие: 1) невоспалительных заболеваний (атеросклеротические, послеоперационные, травматические аневризмы); 2) воспалительных заболеваний (специфических — туберкулез и сифилис и неспецифических — аортоартериит; микотические поражения).
Причиной образования аневризм может быть идиопатический медионек-роз Эрдгейма, медионекроз во время беременности.
18.8.1. Аневризмы аорты
Большинство аневризм аорты имеют атеросклеротический генез. Макроскопически внутренняя поверхность атеросклеротической аневризмы представлена атероматозными бляшками, местами изъязвленными и кальцинированными. Внутри полости аневризмы пристеночно располагаются уплотненные массы фибрина. Они составляют "тромботическую чашку". Отмечается поражение мышечной оболочки с дистрофией и некрозом эластических и коллагеновых мембран, резкое истончение медии и адвентиции и утолщение интимы за счет атероматозных масс и бляшек — эластический каркас стенки оказывается практически разрушенным. Постепенно накапливаясь и спрессовываясь под давлением крови, тромботические массы могут почти полностью заполнить аневризматический мешок, оставив только узкий просвет для тока крови. В связи с ухудшением трофики вместо ожидаемой организации "тромботической чашки" возникает ее некроз в месте прилегания к стенкам аневризмы, повреждается и сама стенка. Таким образом, отложения фибрина приводят не к укреплению, а к ослаблению стенки аневризмы.
По морфологическому строению стенки аневризмы подразделяют на истинные и ложные.
Образование истинных аневризм связано с поражением сосудистой стенки различными патологическими процессами (атеросклероз, сифилис и т. д.). При истинных аневризмах структура сосудистой стенки сохраняется. Стенка ложных аневризм представлена рубцовой соединительной тканью, образовавшейся в процессе организации пульсирующей гематомы. Примерами ложных аневризм служат травматическая и послеоперационная аневризмы.
По форме аневризмы делятся на мешотчатые и веретенообразные. Для первых характерно локальное выпячивание стенки аорты, для вторых — диффузное расширение всей окружности аорты.
Патологическая физиология. При аневризме отмечается резкое замедление линейной скорости кровотока в мешке, его турбулентность. В дисталь-ное русло поступает лишь около 45% объема крови, находящейся в аневризме. Механизм замедления кровотока в аневризматическом мешке обусловлен тем, что основной поток крови, проходя по аневризматической полости, устремляется вдоль стенок. Центральный поток при этом замедляется вследствие возврата крови, обусловленного турбулентностью кровотока, наличием тромботических масс в аневризме.
По клиническому течению принято выделять не осложненные, осложненные, расслаивающиеся аневризмы. Наиболее частыми осложнениями аневризм являются: 1) разрыв аневризматического мешка с профузным, угрожающим жизни кровотечением и образованием массивных гематом, 2) тромбоз аневризмы, эмболия артерий тромботическими массами, 3) инфицирование аневризмы с развитием флегмоны окружающих тканей.
Аневризмы грудной аорты. Частота их, по данным патологоанатомиче-ских вскрытий, варьирует в пределах 0,9—1,1%. Различают аневризмы корня аорты и ее синусов (синусов Вальсальвы), восходящей аорты, дуги аорты, нисходящей аорты, торакоабдоминальные аневризмы. Возможны сочетан-ные поражения смежных сегментов.
Этиология и патогенез. К развитию аневризм приводят как врожденные заболевания (коарктация аорты, синдром Марфана, врожденная извитость дуги аорты), так и приобретенные (атеросклероз, сифилис, синдром Такая-су, ревматизм), а также травмы грудной клетки. Аневризмы могут возникать и в области сосудистого шва после операций на аорте.
При аневризме нарушается нормальный кровоток в дистальном отделе аорты, возрастает нагрузка на левый желудочек и ухудшается коронарное кровообращение. У некоторых больных возникает недостаточность аортального клапана, усугубляющая тяжесть гемодинамических нарушений.
Клиническая картина и диагностика зависят от локализации аневризмы и ее размеров. При небольших аневризмах клинических проявлений может не быть.
Для аневризм среднего и большого размера характерны боли, обусловленные давлением на окружающие ткани и растяжением нервных сплетений аорты. При аневризмах дуги аорты боль чаще локализуется в груди и иррадиирует в шею, плечо и спину; при аневризмах восходящей аорты больные отмечают боль за грудиной, а при аневризмах нисходящей аорты — в межлопаточной области. Если аневризма сдавливает верхнюю полую вену, то возникает головная боль, отек лица, удушье. При больших аневризмах дуги и нисходящей аорты возникает осиплость голоса (сдавление возвратного нерва); иногда появляется дисфагия (сдавление пищевода). Нередко больные жалуются на одышку и кашель, связанные с давлением аневризматического мешка на трахею и бронхи. Иногда возникает затруднение дыхания, усиливающееся в горизонтальном положении. При вовлечении в процесс ветвей дуги аорты могут присоединиться симптомы хронической недостаточности кровоснабжения головного мозга. При торакоабдоминальных аневризмах возможно развитие синдрома брюшной жабы (angina abdominalis).
Осмотр больных выявляет одутловатость, синюшность лица и шеи, набухание шейных вен вследствие затруднения венозного оттока. Пульсирующее выпячивание на передней поверхности грудной клетки бывает обусловлено большой аневризмой, разрушающей грудину и ребра. Сдавление шейного симпатического ствола проявляется синдромом Бернара—Горнера.
При синдроме Марфана (аномалия развития соединительной ткани) больные имеют характерный внешний вид: высокий рост, узкое лицо, непропорционально длинные конечности и паукообразные пальцы; иногда выявляют кифосколиоз, воронкообразную грудную клетку. У 50% больных имеется вывих или подвывих хрусталика.
При поражении брахиоцефальных артерий наблюдают асимметрию пульса и давления на верхних конечностях, расширение границ сосудистого пучка вправо от грудины. Частым симптомом заболевания является систолический шум, который при аневризмах восходящей аорты и дуги аорты выслушивается во втором межреберье справа от грудины. Он обусловлен турбулентным характером кровотока в полости аневризматического мешка. При аневризме, сочетающейся с недостаточностью аортального клапана, в третьем межреберье слева от грудины выслушивается систолодиастолический шум.
Р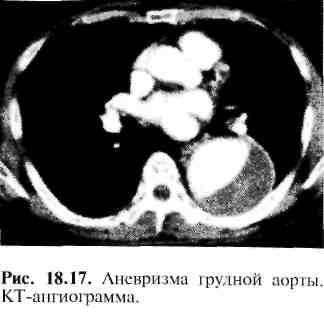 ентгенологическим
признаком аневризмы грудной аорты
является наличие гомогенного образования
с ровными четкими контурами,
неотделимого от тени аорты и
пульсирующего синхронно с ней.
Аневризмы восходящего и нисходящего
отделов аорты особенно хорошо
прослеживаются во II косой проекции. При
рентгенологическом исследовании
можно обнаружить также смещение
аневризмой трахеи, бронхов и пищевода,
контрастированного барием.
ентгенологическим
признаком аневризмы грудной аорты
является наличие гомогенного образования
с ровными четкими контурами,
неотделимого от тени аорты и
пульсирующего синхронно с ней.
Аневризмы восходящего и нисходящего
отделов аорты особенно хорошо
прослеживаются во II косой проекции. При
рентгенологическом исследовании
можно обнаружить также смещение
аневризмой трахеи, бронхов и пищевода,
контрастированного барием.
Компьютерная томография позволяет определить локализацию и размеры аневризм, наличие в полости аневриз-матического мешка тромботических масс (рис. 18.17). Эхокардиография дает возможность выявить аневризмы восходящего отдела и дуги аорты. В последние годы для диагностики аневризм грудной аорты часто применяют УЗИ при помощи чреспищеводного датчика.
В диагностике аневризм чаще используют ангиографию по Сельдингеру, которую целесообразно выполнять в двух проекциях с введением контрастного вещества в восходящую аорту. Диагноз может быть подтвержден и при КТ- и MP-ангиографии. Дифференциальный диагноз следует проводить с новообразованиями легких и средостения.
Лечение. Как правило, выполняют резекцию аневризмы с протезированием аорты. В последние годы стали применять закрытое эндолюминальное эндо-протезирование аневризм специальным эндопротезом, который вводится в просвет аневризмы с помощью специального проводника и фиксируется выше и ниже аневризматического мешка крючками, расположенными на концах протеза. Наибольшие технические трудности представляют оперативные вмешательства при аневризмах дуги аорты, когда одновременно выполняют и реконструкцию брахиоцефальных артерий.
Прогноз. При аневризмах грудной аорты прогноз неблагоприятный. Большинство больных умирают в течение 2—3 лет от разрывов аневризмы или сердечной недостаточности.
Расслаивающие аневризмы грудной аорты составляют 20% аневризм этого сегмента и 6% всех аневризм аорты, характеризуются надрывом интимы и расслоением стенки аорты током крови, проникающей между интимой и мышечной оболочкой. Процесс образования расслаивающей аневризмы начинается с надрыва и отслойки интимы (фенестрации), вследствие чего под влиянием высокого артериального давления образуется ложный просвет между интимой и измененной мышечной оболочкой — дополнительный канал в стенке аорты. Наиболее частой причиной развития расслаивающих аневризм является атеросклеретическое поражение стенки аорты при наличии сопутствующей артериальной гипертензии. Другими причинами могут быть синдром Марфана, идиопатический медионекроз Эрдгейма. Различают три типа расслаивающих аневризм: I тип — расслоение восходящей аорты с тенденцией к распространению на остальные ее отделы; II тип — расслоение только восходящей аорты; III тип — расслоение нисходящего отдела аорты с возможностью перехода на брюшной ее сегмент (рис. 18.18).
Клиническая картина. Симптомы расслоения аорты разнообразны и могут имитировать практически все сердечно-сосудистые, а также неврологические и урологические заболевания. Возникновение тех или иных симптомов зависит от локализации фенест-рации интимы и протяженности расслоения, сдавления ветвей аорты. Начало заболевания характеризуется внезапным появлением чрезвычайно интенсивных болей за грудиной, ир-радиирующих в спину, лопатки, шею, верхние конечности, сопровождающихся повышением артериального давления и двигательным беспокойством. Подобная клиническая картина ведет к ошибочному диагнозу инфаркта миокарда.
К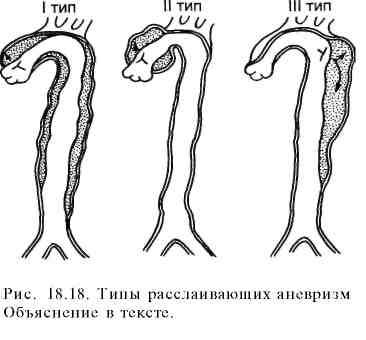
 огда
расслоение начинается с восходящей
аорты (I
и II типы расслаивающих аневризм),
возможно острое развитие недостаточности
клапана аорты с появлением характерного
систолодиастолического шума на аорте,
а иногда и коронарной недостаточности
вследствие вовлечения в патологический
процесс венечных артерий. Нарушение
кровотока по брахио-цефальным артериям
ведет к тяжелым неврологическим
нарушениям (геми-парезы, инсульты и т.
д.) и асимметрии пульса на верхних
конечностях. По мере распространения
расслаивающей аневризмы на нисходящий
и брюшной отделы аорты присоединяются
симптомы сдавления висцеральных ее
ветвей, а также признаки артериальной
недостаточности нижних конечностей.
Финалом заболевания является разрыв
стенки аорты, сопровождающийся
массивным кровотечением в плевральную
полость или полость перикарда со
смертельным исходом.
огда
расслоение начинается с восходящей
аорты (I
и II типы расслаивающих аневризм),
возможно острое развитие недостаточности
клапана аорты с появлением характерного
систолодиастолического шума на аорте,
а иногда и коронарной недостаточности
вследствие вовлечения в патологический
процесс венечных артерий. Нарушение
кровотока по брахио-цефальным артериям
ведет к тяжелым неврологическим
нарушениям (геми-парезы, инсульты и т.
д.) и асимметрии пульса на верхних
конечностях. По мере распространения
расслаивающей аневризмы на нисходящий
и брюшной отделы аорты присоединяются
симптомы сдавления висцеральных ее
ветвей, а также признаки артериальной
недостаточности нижних конечностей.
Финалом заболевания является разрыв
стенки аорты, сопровождающийся
массивным кровотечением в плевральную
полость или полость перикарда со
смертельным исходом.
Период расслоения может быть острым (до 48 ч), под острым (до 2— 4 нед) или хроническим (до нескольких месяцев). В течение первых 2 дней умирают до 45% больных.
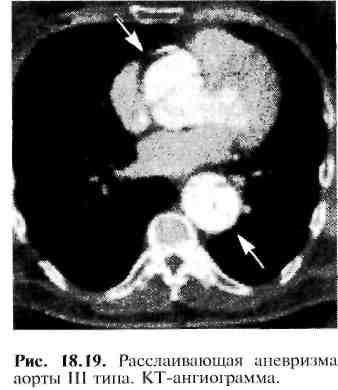
В диагностике расслаивающих аневризм используют рентгенологический и ультразвуковой методы исследования, компьютерную томографию и аор-тографию. Рентгенологическое исследование позволяет обнаружить расширение тени средостения, аорты, а иногда и наличие гемоторакса. Эхокардиография дает возможность выявить увеличение размеров восходящей аорты, расслоение стенки корня аорты, недостаточность клапана аорты. С помощью УЗИ и компьютерной томографии при расслаивающей аневризме удается зарегистрировать два просвета и два контура стенки аорты (рис. 18.19), определить ее протяженность, а также прорыв в полость плевры или перикарда. Основным ангиографическим признаком расслаивающей аневризмы является двойной контур аорты.
Лечение. В остром периоде возможно проведение консервативного лечения, направленного на снятие боли и снижение артериального давления. В ряде случаев это позволяет перевести острое расслоение в хроническое и осуществить оперативное лечение в более благоприятных условиях. Однако прогрессирование расслоения, развитие острой аортальной недостаточности, сдавление жизненно важных ветвей аорты, угроза разрыва или разрыв аневризмы являются показаниями к экстренной операции. В зависимости от размеров аневризмы у одних больных производят ее резекцию, сшивание расслоенной аортальной стенки с последующим анастомозом конец в конец, у других — резекцию с протезированием аорты. При недостаточности клапана аорты операцию дополняют его протезированием.