ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48064
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Л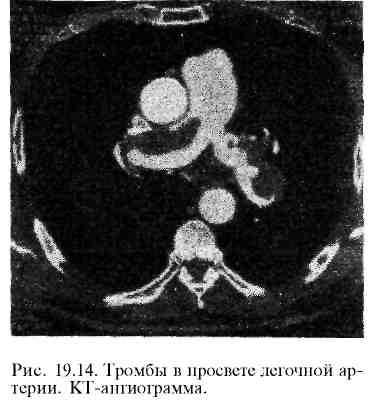 ечение.
Основной
целью лечения является восстановление
кровотока в легочной артерии. Объем
лечебных мероприятий определяется
массивностью, тяжестью эмболии. В
качестве первоочередных мероприятий
необходимо внутривенно ввести 5000 ЕД
гепарина, придать возвышенное положение
верхней части тела больного
внутривенного капельного (или с помощью
инфузома-та) введения гепарина со
скоростью до 1250 ЕД/ч, чтобы обеспечить
постоянный уровень концентрации
препарата в крови и поддерживать
АЧТВ (активированное частичное
тромбопластиновое время) на уровне в 1
, 5 — 2 раза выше исходного. Непрерывное
внутривенное введение гепарина более
надежно позволяет поддерживать постоянную
концентрацию его в крови по сравнению
с прерывистым. Суточная доза гепарина
составляет 30 000—40 000 ЕД. Гепаринотерапия
позволяет предотвратить нарастание
тромбов. Такой режим лечения поддерживают
в течение 7—10 дней. Затем переходят к
лечению непрямыми (оральными)
антикоагулянтами продолжительностью
до трех месяцев.
ечение.
Основной
целью лечения является восстановление
кровотока в легочной артерии. Объем
лечебных мероприятий определяется
массивностью, тяжестью эмболии. В
качестве первоочередных мероприятий
необходимо внутривенно ввести 5000 ЕД
гепарина, придать возвышенное положение
верхней части тела больного
внутривенного капельного (или с помощью
инфузома-та) введения гепарина со
скоростью до 1250 ЕД/ч, чтобы обеспечить
постоянный уровень концентрации
препарата в крови и поддерживать
АЧТВ (активированное частичное
тромбопластиновое время) на уровне в 1
, 5 — 2 раза выше исходного. Непрерывное
внутривенное введение гепарина более
надежно позволяет поддерживать постоянную
концентрацию его в крови по сравнению
с прерывистым. Суточная доза гепарина
составляет 30 000—40 000 ЕД. Гепаринотерапия
позволяет предотвратить нарастание
тромбов. Такой режим лечения поддерживают
в течение 7—10 дней. Затем переходят к
лечению непрямыми (оральными)
антикоагулянтами продолжительностью
до трех месяцев.
Одновременно с этим проводят интенсивную терапию при периодическом измерении центрального венозного давления.
При субмассивной эмболии (II степень) наряду с указанными мероприятиями целесообразно назначить сердечные и антиаритмические средства, антибиотики для профилактики инфекции. При массивной тромбоэмболии (III степень) с выраженными клиническими симптомами и тенденцией к ухудшению состояния гепаринотера-пию целесообразно дополнить тромболитической терапией, если нет противопоказаний к ее применению. Клинический опыт показал, что тромболитическая терапия не имеет существенных преимуществ перед гепаринотерапией.
Очень важным лечебным и одновременно диагностическим звеном в лечении является ангиопульмонография и реканализация (разрушение) эмбола катетером с целью улучшения кровотока в соответствующей артерии. Противошоковые мероприятия должны быть дополнены введением стероидных гормонов (преднизолон, гидрокортизон и др.). Все лекарственные вещества вводят внутривенно вместе с растворами полиглюкина, реополиглюкина, глюкозоновокаиновой смесью.
При массивной эмболии, протекающей на фоне тяжелого шока, возможно оперативное удаление эмбола — эмболэктомия (при неэффективности противошоковой терапии и наличии противопоказаний к тромболитической терапии). Эмболэктомия (в том числе в условиях применения искусственного кровообращения) сопровождается высокой летальностью. Менее опасным является эндоваскулярное удаление эмбола специальными отсасывающими тромбы катетерами. При рецидивирующей хронической эмболии легочной артерии показано лечение антикоагулянтами непрямого действия, а в случае возникновения микроэмболии повторно — имплантация в нижнюю полую вену кава-фильтра, задерживающего эмболы.
Прогноз. При 1 и II степени эмболии и адекватном лечении прогноз благоприятный, при III и особенно IV степени летальность крайне высокая, так как адекватная помощь, как правило, запаздывает. У некоторых больных полного расплавления тромбов не происходит, сохраняется остаточная обтурация артерий малого круга кровообращения. У этих больных спустя месяцы или даже годы после эпизода тромбоэмболии легочной артерии появляются одышка и "необъяснимая" легочная гипертензия с явлениями пра-вожелудочковой недостаточности.
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
Начальным звеном лимфатических сосудов являются лимфатические капилляры. Различают поверхностные и глубокие лимфатические сосуды. Первые собирают лимфу из кожи и подкожной клетчатки, вторые — из подлежащих тканей. Поверхностные лимфатические сосуды верхней конечности расположены по ходу подкожных вен, глубокие — по ходу магистральных артерий и вен. Первые вливаются в лимфатические узлы локтевого сгиба и подмышечные лимфатические узлы, вторые — в подмышечные лимфатические узлы.
Поверхностные лимфатические сосуды нижней конечности следуют по ходу большой и малой подкожных вен и несут лимфу в основном в поверхностные и глубокие паховые лимфатические узлы. Глубокие лимфатические узлы располагаются по ходу магистральных сосудов голени и бедра, впадают в подколенные и глубокие паховые узлы.
Через сеть лимфатических сплетений лимфа из глубоких лимфатических узлов попадает в поясничные лимфатические узлы, образующие правый и левый лимфатические стволы. Последние несколько выше сливаются вместе и образуют с лимфатическими сосудами брюшной полости грудной лимфатический проток.
Лимфатические сосуды имеют адвентицию, мышечный слой представлен мышечными элементами, способными сокращаться и продвигать лимфу в проксимальном направлении. Интима очень тонкая, снабжена клапанами. Лимфатические сосуды имеют симпатическую иннервацию, способны стимулировать сокращения, а при неблагоприятных условиях спазмироваться.
Интерстициальная жидкость, богатая белками, возвращается в лимфатические капилляры и лимфатические сосуды. Лимфатические узлы паховой и подмышечной областей представляют первый иммунологический барьер, осуществляют фильтрационную функцию. В лимфатических капиллярах давление очень низкое (0—3 мм водн. ст.). В крупных лимфатических сосудах, благодаря наличию клапанов и продвижению лимфы в центростремительном направлении, давление повышается до 20 мм водн. ст.
20.1. Заболевания лимфатических сосудов
20.1.1. Лимфедема
Наиболее клинически значимым заболеванием лимфатических сосудов является лимфедема. Различают первичную и вторичную формы болезни.
Первичная лимфедема в 6% является наследственной (синдромы Нонне— Милроя и Мейжа), в 94% — спорадической, обусловленной гипоплазией или аплазией лимфатических сосудов. При вторичной лимфедеме причиной нарушения оттока лимфы являются воспаление, травма, хирургические оперативные вмешательства, связанные с повреждением или удалением лимфатических узлов. Лимфедема конечности наиболее выражена в случаях, когда затруднение лимфооттока сочетается с нарушением оттока венозной крови (экстирпация подмышечных и паховых лимфатических узлов, облучение их по поводу рака молочной железы или меланомы нижних конечностей).
Первичная лимфедема в 90% случаев поражает женщин в возрасте до 35 лет (80% — до 18-летнего возраста). Разрешающим фактором, после которого симптомы лимфедемы быстро нарастают, является беременность или травма. Патоморфологическим субстратом лимфедемы является аплазия, гипоплазия лимфатических узлов или подкожная лимфангиэкта-зия, возникающая вследствие нарушения оттока лимфы в паховых лимфатических узлах или нарушения сообщения между подкожной и забрюшин-ной лимфатической системой.
Клиническая картина и дифференциальный диагноз. Первичная лимфедема конечностей начинается со стопы, проявляется плотным безболезненным отеком пальцев, тыльной поверхности стопы и голеностопного сустава. Окраска кожи не изменяется. В поздней стадии развития болезни отек распространяется на голень и бедро, делает их похожими на колонны. Отечные ткани в последующем образуют складки с углублениями в области суставов, возникает слоновость конечности. Однако складчатость на тыле стопы при лим-федеме отсутствует, а кожа имеет вид апельсиновой корки. Первичную лим-федему необходимо дифференцировать от липедемы, которая обычно симметрично поражает только голени, не распространяясь на стопы (отечная кожа голеней становится похожей на краги). Следует также отличать отеки, связанные с постфлебитическим синдромом, заболеваниями сердца, почек.
Вторичная лимфедема обычно начинается с проксимальных отделов конечностей, сразу ниже места повреждения лимфатических узлов на плече или бедре, и только со временем спускается на периферические отделы конечности. Распознать болезнь помогает анамнез и данные осмотра.
Лимфедема независимо от причины часто осложняется рожистым воспалением, которое вызывает облитерацию оставшихся лимфатических сосудов, ухудшает течение болезни, создает опасность появления флегмоны. Иногда наблюдаются лимфатические свищи в межпальцевых промежутках, гиперкератоз кожи пальцев. В позднем периоде может появиться лимфангиосаркома, особенно при вторичной лимфедеме.
Лечение. Для лечения лимфедемы предложено много способов. Консервативное лечение показано в начальной стадии развития болезни. Рекомендуется спать на кровати с приподнятым ножным концом; днем бинтовать ноги эластичными бинтами или носить специально подобранные сдавливающие конечности эластичные чулки. Рекомендуется периодически делать массаж ног от периферии к центру или пневматический компрессионный массаж, ограничить прием жидкости. В ряде случаев показано применение диуретических препаратов, физиотерапевтического и бальнеологического лечения. Для профилактики рожистого воспаления необходимо тщательно соблюдать гигиену ног, своевременно лечить опрелость между пальцами и грибковые заболевания, не травмировать кожные покровы.
Хирургическое лечение показано в поздней стадии развития болезни. Цель операции заключается в сохранении функционально полноценной конечности, а не только в косметическом эффекте. В настоящее время применяют: 1) операции для улучшения оттока лимфы из пораженной конечности; 2) частичное иссечение грубо измененной кожи и подкожной клетчатки с последующей пластикой раны.
Для улучшения оттока лимфы производят операцию Томпсона — перемещение длинного, лишенного эпидермиса кожного лоскута (кутис-субку-тис) в субфасциальное мышечное пространство на протяжении всей конечности. Полагают, что поверхностные лимфатические сосуды при этой болезни сохраняют проходимость и способны создать условия для оттока лимфы из субфасциального пространства и мышечной ткани. В 80% случаев эта операция дает позитивный результат.
С появлением микрохирургической техники открылась возможность для улучшения оттока лимфы с помощью реконструктивных операций на лимфатических сосудах и узлах. Используют два вида операций — создание анастомоза между лимфатическим узлом и близко расположенной ветвью подкожной вены либо создание нескольких прямых лимфовенозных микроанастомозов между магистральными лимфатическими сосудами медиального коллектора и ветвями большой подкожной вены. Результаты операции расценивают как ободряющие. У ряда больных удается получить заметное улучшение, уменьшение степени лимфостаза.
Для уменьшения объема конечности полностью или частично иссекают кожу, фиброзно-измененную подкожную клетчатку и фасцию. После иссечения подкожной клетчатки свободные лоскуты кожи реплантируют. Операцию выполняют поэтапно. Часто используют продольные разрезы на внутренней поверхности голени, иссекают измененную подкожную клетчатку и избыток кожи на половине окружности голени. Рану зашивают. Через некоторое время аналогичную операцию производят на наружной поверхности голени. С помощью этой операции часто удается получить хороший функциональный и косметический результат.
20.1.2. Лимфангиомы
Лимфангиомы являются врожденными пороками лимфатических сосудов. Они становятся заметными уже в раннем детском возрасте, растут медленно, встречаются редко. По структуре различают капиллярные, кавернозные и кистозные лимфангиомы.
Капиллярные лимфангиомы поражают кожу конечностей, состоят из расширенных лимфатических капилляров, выстланных изнутри эндотелием. По внешнему виду они представляют собой мелкие бледные узелки со стекловидной поверхностью. Кожа в зоне расположения лимфангиомы имеет вид апельсиновой корки.
Кавернозные лимфангиомы состоят из расширенных лимфатических капилляров и беспорядочно расположенных полостей, выстланных эндотелием и заполненных лимфой. Опухоль прорастает всю толщу кожи, фасцию, мышцы и кости. Наиболее частая локализация — кисти и предплечья. Кожа над лимфангиомой истончена, покрыта прозрачными пузырьками. Опухоль, легко сжимаемая, достигает значительных размеров, обезображивает пораженный сегмент конечности.
Кистозная лимфангиома представляет собой флюктуирующую, эластической консистенции опухоль, состоящую из множества полостей, заполненных желтоватой жидкостью. Опухоль располагается чаще в подмышечной области, на шее и других частях тела.
Осложнения. При повреждении кожи наблюдается истечение лимфы иногда с образованием лимфатического свища. При инфицировании в зоне расположения опухоли нередко развивается флегмона, рожистое воспаление.
Лечение. Обычно прибегают к иссечению опухоли. При обширных диффузных опухолях применяют склеротерапию, электрокоагуляцию, близко-фокусную рентгенотерапию, при глубоком расположении вблизи крупных сосудов и нервов нередко производят частичное иссечение опухоли. Возможно развитие лимфосаркомы. Злокачественные опухоли в большинстве случаев дают метастазы в лимфатические узлы и в той или иной степени препятствуют оттоку лимфы.
Глава 21. ТОНКАЯ КИШКА
Тонкая кишка начинается от привратника желудка и доходит до слепой кишки, имея длину 5—6 м и диаметр 2,5—4 см. В ней выделяют двенадцатиперстную, тощую и подвздошную кишку.
Тощая и подвздошная кишка располагаются интраперитонеально, имеют длинную брыжейку, фиксирующую их к задней стенке живота.
Слизистая оболочка тонкой кишки покрыта многослойным цилиндрическим эпителием, имеет множество ворсин, увеличивающих ее всасывательную поверхность. Слизистая оболочка собрана в поперечные (керкринговы) складки, придающие ей характерный вид. Тонкая кишка имеет хорошо выраженный мышечный слой, обеспечивающий ее моторно-эвакуаторную функцию.
Артериальное кровоснабжение кишки осуществляют интестинальные ветви верхней брыжеечной артерии, широко анастомозирующие между собой и образующие аркады первого, второго и третьего порядка. Отток крови происходит через вены, сопровождающие одноименные артерии и впадающие в верхнюю брыжеечную вену, участвующую в формировании воротной вены.
Отток лимфы происходит по лимфатическим сосудам в брыжеечные лимфатические узлы, расположенные у стенки кишки, далее в лимфатические узлы корня брыжейки.
Иннервация тощей и подвздошной кишки осуществляется из верхнего брыжеечного сплетения, в формировании которого принимают участие симпатические и парасимпатические нервы.
Функции тонкой кишки: секреторная, эндокринная, моторная, всасывательная, выделительная и иммунокомпетентная. Слизистая оболочка тонкой кишки секретирует в сутки около 1,5—2 л сока, содержащего дисахаридазы, пептидазу, энтерокиназу, щелочную фосфатазу, нук-леазу, катепсины, липазу, участвующие в расщеплении пищевого химуса до моносахаридов, жирных кислот и аминокислот. Эти конечные продукты переваривания пищи всасываются ворсинками слизистой оболочки вместе с водой (до 8,5 л/с) и электролитами. Кроме того, в тощей кишке всасываются жирорастворимые витамины, железо, цинк, кальций, фолаты, а в подвздошной — кобаламин (витамин В12) и желчные кислоты. Последние участвуют в энтеро-гепатической циркуляции. Продвижение пищевого химуса по кишке осуществляется благодаря сокращению мышц кишечной стенки, через которую в просвет кишки могут выделяться соли и некоторые органические вещества. Тонкая кишка секретирует ряд гормонов: секретин, холе-цистокпнин, соматостатин, вазоинтестинальный пептид (VIP), мотилин, гастрин, гастроинги-бирующий полипептид (GIP) и другие, участвующие в регуляции многочисленных функций органов пищеварительной системы.