ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48156
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
При нагноении содержимого кисты после завершения основного этапа операции оставшуюся полость дренируют. При больших размерах кисты, а также в случае обызвествления ее стенок в качестве вынужденной меры прибегают к марсупиализации (вшиванию стенки кисты в переднюю брюшную стенку), которая в последние годы применяется исключительно редко. При прорыве паразитарной кисты в желчные пути с развитием механической желтухи необходимо вначале ликвидировать препятствие для нормального оттока желчи в двенадцатиперстную кишку с помощью эндоскопической папиллосфинктеротомии или выполнить наружное желчеотведение (холангиостомию под контролем ультразвукового исследования или компьютерной томографии) и лишь в последующем прибегнуть к операции на самой кисте.
Послеоперационная летальность при неосложненном эхинококкозе печени обычно не превышает 1—2% и повышается в 10—15 раз при развитии различных осложнений. Если оперативное пособие выполнено адекватно (т. е. удалены все паразитарные кисты), то наступает выздоровление. Иммунитета к эхинококковой болезни не существует, поэтому всем больным после операции необходимо разъяснять способы предупреждения возврата болезни (соблюдение элементарных правил личной гигиены).
В настоящее время имеются сообщения об использовании "закрытых" методов лечения эхинококкоза печени с использованием малоинвазивных технологий. Суть метода заключается в следующем. При живом паразите и отсутствии обызвествления его оболочек под контролем ультразвукового метода или компьютерной томографии выполняют прицельную пункцию полости кисты тонкой иглой с последующим введением в ее просвет различных антипаразитарных средств. После экспозиции 7—10 мин производят наружное дренирование полости кисты, что позволяет добиться ее спадения уже через несколько дней после операции. В последующем наружный дренаж заменяют на более толстый (диаметром 8—10 мм), через просвет которого с помощью фиброволоконного холедохоскопа удаляют хитиновую оболочку паразита. Возможно также удаление хитиновой оболочки паразита лапароскопическим путем. Данная методика малотравматична, легко переносится больными и существенно сокращает сроки послеоперационной реабилитации. Этот способ нецелесообразен при множественных (более 5) паразитарных кистах и при существовании дочерних и внучатых кист в просвете материнской кисты — многочисленные дренажи существенно уменьшают преимущества малоинвазивной технологии. Абсолютным противопоказанием к использованию пункционного дренирования под контролем ультразвукового исследования является погибшая эхинококковая киста, особенно при обызвествлении ее стенок, так как в этих случаях полностью удалить густое, вязкое содержимое бывает невозможно.
Послеоперационная летальность при использовании малоинвазивных методов лечения эхинококкоза печени практически отсутствует, что объясняется, с одной стороны, тщательным отбором больных, с другой — высокой квалификацией хирургов, занимающихся данной проблемой. Частота рецидивов болезни при соблюдении всех необходимых правил выполнения данной процедуры менее 1%. Методика несомненно займет достойное место в лечении больных эхинококкозом.
В настоящее время имеются сообщения о возможности химиотерапевтического лечения небольших (диаметром менее 3 см) эхинококковых кист печени с помощью препаратов мебендазолового ряда (альбендазол, тинидазол и др.). Этот способ позволяет добиться полного излечения от эхинококкоза при небольших размерах паразитарных кист без какого-либо вмешательства, предотвратить диссеминацию сколексов, как это бывает при ин-траоперационом разрыве паразитарной кисты.
12.5.2. Альвеококкоз
В нашей стране гельминтоз из группы тениидозов встречается в Сибири и на Дальнем Востоке, а за рубежом — на Аляске, в Швейцарии, северных провинциях Канады.
Этиология и патогенез. Альвеококкоз вызывается ленточным глистом (Alveococcus multilocularis), который паразитирует чаще всего в организме лисиц и песцов, значительно реже — собак. Пути заражения человека и миграции паразита в организме аналогичны таковым при гидатидном эхинококкозе.
Макроскопически альвеококк представляет собой плотный опухолеоб-разный узел, состоящий из фиброзной соединительной ткани и множества тесно прилегающих друг к другу мелких (до 5 мм в диаметре) пузырьков, содержащих бесцветную жидкость. Между паразитом и тканью печени фиброзная капсула, как при гидатидной форме эхинококка, не образуется. Поэтому вновь возникающие пузырьки паразита инфильтрируют и разрушают ткань печени, в результате чего в центре образуется полость распада. Паразит способен прорастать в соседние органы (легкие, селезенка, почка и др.).
Клиническая картина и диагностика. Симптоматика альвеококкоза очень похожа на симптоматику злокачественной опухоли печени: тупые ноющие боли в правом подреберье, эпигастральной области, слабость, гепатомегалия, желтуха. При больших размерах паразита в центре узла образуется полость распада. В дальнейшем может произойти прорыв содержимого в брюшную или плевральную полость, в полые органы. Наиболее частым осложнением альвеококкоза является обтурационная желтуха, обусловленная сдавлением магистральных желчевыводящих путей.
Диагностика трудна. При расспросе больного важно выявить, не проживает ли он в местности, где встречается альвеококкоз. Применяют те же лабораторные и инструментальные методы исследования, что и при диагностике опухолей, эхинококкоза. Дифференцируют альвеококкоз от первичного рака печени или метастазов опухоли в печень. Помогают уточнить диагноз серологические пробы на альвеококкоз и прицельная пункция новообразования.
Лечение. Радикальным методом лечения является резекция печени (атипичная или анатомическая с учетом долевого или сегментарного строения органа). При невозможности проведения радикальной операции применяют следующие оперативные вмешательства: удаление основной массы узла с оставлением его фрагментов в области ворот печени, наружное или внутреннее дренирование желчных путей при обтурационной желтухе, дренирование полости распада, введение в толщу ткани узла про-тивопаразитарных препаратов, криодеструкция остатков неудаленного паразита жидким азотом. Паллиативные операции продлевают жизнь больного, улучшают качество жизни.
В последние годы рекомендуют химиотерапию мебендазолом и его производными (альбендазол), с помощью которого удается добиться существенного продления жизни больных, даже при невозможности удаления пораженного участка печени хирургическим путем.
Прогноз. При альвеококкозе прогноз заболевания гораздо менее благоприятный, чем при гидатидном эхинококкозе. Высок процент рецидивов, послеоперационная летальность составляет около 5%.
12.5.3. Описторхоз
Заболевание относится к группе трематодозов (печеночные сосальщики) и вызывается паразитом Opisthorchyus felineus — кошачьей, или сибирской, двуусткой. В нашей стране это заболевание наиболее часто встречается в Западной Сибири, на Дальнем Востоке, в Среднем Поволжье и в бассейне реки Камы.
Половозрелые формы паразита имеют плоское тело длиной 5—10 мм, шириной от 1 до 3 мм. Человек и некоторые плотоядные млекопитающие являются окончательными хозяевами паразита; промежуточные хозяева — моллюски (В. leachi, В. infanta); дополнительные хозяева — рыбы семейства карповых (плотва, язь, линь, красноперка, жерех и т. п.).
Заражение человека обычно происходит при употреблении в пищу недостаточно термически обработанной рыбы, содержащей метацеркарии паразита. В свою очередь,рыбы поражаются церкариями паразита проникающих в водоем моллюсков, где происходит развитие личиночной стадии паразита.
Взрослые паразиты повреждают стенки желчного пузыря, желчевыводя-щих протоков, реже — главного протока поджелудочной железы, затрудняя отток желчи и сока поджелудочной железы. Все это создает условия для развития острого или хронического холецистита, обтурационной желтухи, хо-лангита, острого или хронического панкреатита, которые и являются морфологическим субстратом клинических проявлений болезни. Кроме этого, характерны головные боли, общая слабость, недомогание, диспепсические расстройства (рвота, понос), повышение температуры тела до фебрильных цифр.
При хронической форме болезни выявляют гепатомегалию, симптомы хронического холангита, реже — множественные холангиогенные абсцессы печени. В анализе крови обычно обнаруживают умеренный лейкоцитоз, эо-зинофилию.
В диагностике заболевания ведущая роль принадлежит обнаружению в дуоденальном содержимом и кале яиц паразита. Дополнительную информацию о состоянии печени и желчевыводящих путей дают ультразвуковое исследование, компьютерная томография, а при механической желтухе — ретроградная панкреатохолангиография.
Осложнениями описторхоза печени являются гнойный холангит и разрыв желчных протоков при выраженной билиарной гипертензии.
При неосложненном течении болезни обычно применяют химиотерапию (хлоксил, хлаксилам). Показания к хирургическому лечению возникают при развитии острого холецистита, острого панкреатита, холангита, абсцессов печени, стриктур внепеченочных желчных путей. Оперативные вмешательства выполняют по общепринятой методике, используемой при указанных выше заболеваниях.
Прогноз. При неосложненных формах и при своевременно проведенной химиотерапии прогноз весьма благоприятен. У лиц с осложненным течением болезни он примерно такой же, как и при хирургических осложнениях данного заболевания.
12.6. Непаразитарные кисты печени
Заболевание встречается достаточно часто (около 1—2%, по данным аутопсии). Выделяют врожденные (истинные) и приобретенные (ложные) кисты печени; они могут быть солитарными и множественными. Врожденные кисты изнутри выстланы кубическим или цилиндрическим эпителием; приобретенные — слоем волокнистой соединительной ткани. Термин "солитарные" кисты не совсем удачен, так как они могут быть и множественными, существенно отличаясь от поликистоза печени (при последнем заболевании всегда наблюдается поражение обеих долей печени).
К истинным кистам относят так называемые солитарные кисты, поликистоз печени, дермоиды, ретенционные кисты и цистаденомы. Поликистоз печени является врожденным, генетически детерминированным заболеванием. Более чем у половины больных поликистоз печени сочетается с кистозными изменениями в почках, поджелудочной железе, легких.
Ложные кисты образуются после ранее перенесенной травмы печени и являются следствием организации подкапсульных или интрамуральных гематом.
Клиническая картина и диагностика. Наличие в печени не паразитарных кист не вызывает клинических проявлений. По достижении больших размеров кисты могут вызывать умеренные боли в правом подреберье и определяться при пальпации. Клинические симптомы поражения печени проявляются,в основном при развитии осложнений. К наиболее частым осложнениям относят разрыв кисты, нагноение, кровоизлияние в ее просвет, малигнизацию, перекрут кисты, располагающейся на "ножке". Редко возникает обтурационная желтуха при сдавлении кистой магистральных желчных протоков. В поздних стадиях развития поликистоза печени при замещении большей части паренхимы органа кистами нарастают симптомы печеночной недостаточности, а при наличии сопутствующего поликистоза почек — и почечной недостаточности. В этом случае прогноз заболевания неблагоприятный.
Д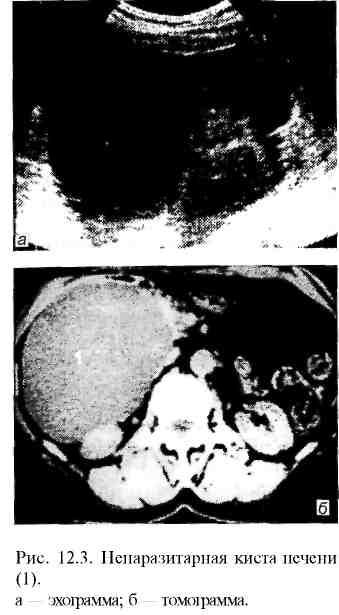 иагноз
ставят на основании комплекса
инструментальных исследований.
Применяют те же способы, что и при других
очаговых поражениях печени. При
ультразвуковом исследовании солитарная
киста выглядит как анэхогенное образование
округлой или овальной формы с ровными
четкими контурами (рис. 12.3). Для
поликистоза печени характерны множественые
анэхогенные округлой формы образования,
локализующиеся в обеих долях печени
(рис. 12.4). При компьютерной томографии
солитарная киста печени выявляется в
виде образования с четкими контурами
низкой рентгеновской плотности.
иагноз
ставят на основании комплекса
инструментальных исследований.
Применяют те же способы, что и при других
очаговых поражениях печени. При
ультразвуковом исследовании солитарная
киста выглядит как анэхогенное образование
округлой или овальной формы с ровными
четкими контурами (рис. 12.3). Для
поликистоза печени характерны множественые
анэхогенные округлой формы образования,
локализующиеся в обеих долях печени
(рис. 12.4). При компьютерной томографии
солитарная киста печени выявляется в
виде образования с четкими контурами
низкой рентгеновской плотности.
В ряде случаев довольно трудно дифференцировать непаразитарную кисту печени от эхинококковой. В этих случаях весьма ценными являются серологические пробы на эхинококкоз.
Л ечение.
Основные
способы лечения небольших солитарных
кист — пункция или дренирование под
контролем ультразвукового исследования
или компьютерной томографии с
последующим введением в просвет
склерозирующего раствора (96% этилового
спирта, 87% раствора глицерина). Это
необходимо для индуцирования асептического
некроза внутренней эпителиальной
выстилки и последующей облитерации
полости кисты. При больших и гигантских
кистах, вызывающих компрессию внутренних
органов, выполняют резекцию печени
вместе с кистой или энуклеацию кисты,
формирование внутреннего анастомоза
(цистоеюностомия). В последние годы эти
операции выполняются достаточно редко,
так как даже при гигантских кистах
(более 20 см в диаметре) возможно
эффективное применение склерозирующеи
терапии под контролем ультразвукового
исследования. Летальность при этом
вмешательстве равняется нулю, а частота
послеоперационных осложнений
составляет менее 0,5%.
ечение.
Основные
способы лечения небольших солитарных
кист — пункция или дренирование под
контролем ультразвукового исследования
или компьютерной томографии с
последующим введением в просвет
склерозирующего раствора (96% этилового
спирта, 87% раствора глицерина). Это
необходимо для индуцирования асептического
некроза внутренней эпителиальной
выстилки и последующей облитерации
полости кисты. При больших и гигантских
кистах, вызывающих компрессию внутренних
органов, выполняют резекцию печени
вместе с кистой или энуклеацию кисты,
формирование внутреннего анастомоза
(цистоеюностомия). В последние годы эти
операции выполняются достаточно редко,
так как даже при гигантских кистах
(более 20 см в диаметре) возможно
эффективное применение склерозирующеи
терапии под контролем ультразвукового
исследования. Летальность при этом
вмешательстве равняется нулю, а частота
послеоперационных осложнений
составляет менее 0,5%.
При поликистозе печени и реальной угрозе развития печеночной недостаточности применяют операцию фенестрации кист — иссечение части стенок кист с последующей деструкцией их внутренних оболочек электроножом или расфокусированным лучом лазера. Целью операции является уменьшение сдавления печеночной паренхимы кистами и предупреждение ее дальнейшей атрофии. Подобный тип операции может быть выполнен "закрытым" способом под контролем ультразвукового исследования (пункция кист с последующей склеротерапией) или лапароскопически (фенестрация). При использовании малоинвазивных методик частота послеоперационных осложнений и летальности приближается к нулю.
12.7. Хронические специфические воспалительные заболевания
Туберкулез печени. Почти у половины больных, умерших от туберкулеза, во время вскрытия обнаруживают милиарные очаги в печени. Узловая форма поражения печени не имеет характерной симптоматики и чаще является случайной находкой во время операции или аутопсии.
Лечение. При общем хорошем состоянии больного целесообразно удаление узла в пределах здоровых тканей после гистологической верификации диагноза.