ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48180
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Йодированный тиреоглобулин накапливается в просвете фолликулов. Сохраняемое таким образом количество тиреоидных гормонов таково, что его достаточно для поддержания эутиреоидного состояния в течение 30—50 дней при полностью заблокированном синтезе Т3 и Т4 (расход гормонов составляет примерно 1% в день).
При снижении уровня тиреоидных гормонов увеличивается высвобождение ТТГ. Под влиянием ТТГ мелкие капельки коллоида с тиреоглобулинами путем эндоцитоза снова поступают в тиреоциты и соединяются с лизосомами. Под действием протеолитических ферментов по мере продвижения лизосом от апикальной части клетки к базальной мембране (к капиллярам) происходит гидролиз тиреоглобулина с высвобождением Т3 и Т4. Последние поступают в кровь и связываются с белками крови (тироксинсвязывающим глобулином, транстиреином и альбумином), которые осуществляют транспортную функцию. Только 0,04% Т4 и 0,4% Т3 находятся в несвязанной с белками форме, что и обеспечивает биологическое действие гормонов. На периферии Т4 конвертируется в Т3 (путем монодейодирования), который в 4 — 6 раз превосходит тироксин по активности, именно за счет Т3 реализуется в основном биологическое действие гормонов щитовидной железы.
В настоящее время многие исследователи считают трийодтиронин и тироксин формами единого тиреоидного гормона, причем тироксин является прогормоном, или транспортной формой, а трийодтиронин — основной формой гормона.
Регуляция синтеза и секреция гормонов щитовидной железы осуществляется центральной нервной системой через гипоталамо-гипофизарную систему. Гипоталамус секретирует тирео-тропин-рилизинг-гормон (ТРГ), или тиреолиберин, который, попадая в гипофиз, стимулирует выработку тиреотропного гормона (ТТГ) — тиреотропина. ТТГ по кровяному руслу достигает щитовидной железы и регулирует ее рост, стимулирует образование гормонов (рис. 4.1).
Между центральной нервной системой, гипофизом и щитовидной железой существует и обратная связь. При избытке йодсодержащих гормонов тиреотропная функция гипофиза снижается, а при их дефиците повышается, что приводит не только к усилению функции щитовидной железы (гипертиреозу), но и к диффузной или узловой гиперплазии.
Физиологическая роль тиреоидных гормонов многогранна. Они контролируют скорость потребления кислорода и образования тепла в организме, способствуют утилизации глюкозы, ли-полизу, синтезу многих белков, оказывают хронотропный и ионотропный эффекты на сердечную мышцу, стимулируют моторику желудочно-кишечного тракта, повышают эритропоэз и т. п. Т3 и Т4 наряду с другими гормонами влияют на рост и созревание организма. Значительный недостаток гормонов в раннем возрасте (гипотиреоз) ведет к задержке роста, соматическим и психическим нарушениям — кретинизму, а в более старшем — к замедлению всех процессов обмена веществ, вплоть до микседемы (см. "Гипотиреоз").
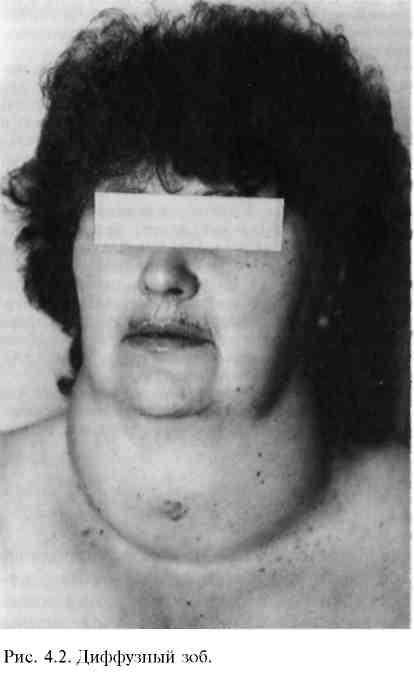
Патологоанатомическая картина. Большинство заболеваний щитовидной железы вызывает ограниченное (узловое, очаговое) или диффузное ее увеличение — зоб (struma). Это может быть вызвано чрезмерным накоплением коллоида в фолликулах, гиперплазией фолликулярного эпителия, лимфоидной инфильтрацией, разрастанием соединительной ткани, развитием воспаления, опухолью (доброкачественной или злокачественной) и другими причинами. Различают две основные формы гиперплазии эпителия: пролиферацию экстрафолликулярного эпителия (обычно макро- или микрофолликулярный узловой зоб) и пролиферацию эпителия сформированных фолликулов (диффузный токсический зоб). Часто наблюдается сочетание обеих форм. Гиперплазия эпителия бывает диффузной (равномерно поражается вся железа) и очаговой (поражаются отдельные участки, из которых могут развиваться узлы).
Таким образом, понятие "зоб" в сущности не является диагнозом. Оно лишь означает, что имеется какое-то заболевание щитовидной железы, сопровождающееся постепенным увеличением объема органа. При расспросе и объективном исследовании предстоит выяснить истинную причину заболевания.
4.1. Методы исследования
Расспрос. Жалобы, высказываемые пациентами при различных заболеваниях щитовидной железы, зависят от характера функциональных нарушений (тиреотоксикоз, гипотиреоз) и степени увеличения щитовидной железы. Увеличение щитовидной железы вызывает жалобы на опухолевидное образование на передней поверхности шеи (зоб). При больших размерах железы пациент может испытывать чувство "кома в горле", ощущение инородного тела при глотании, осиплость голоса, сухой кашель, дисфагию.
При беседе с больным необходимо прежде всего выяснить место проживания, что позволяет выделить эндемический и спорадический зоб, а также уточнить, не подвергался ли больной воздействию проникающей радиации. Жалобы могут широко варьировать в зависимости от функционального состояния щитовидной железы. При эутиреоидном зобе они будут связаны с увеличением щитовидной железы, при тиреотоксикозе спектр жалоб будет необычайно разнообразным, что обусловлено нарушением функции ряда органов и систем (сердечно-сосудистой, нервной, эндокринной, пищеварения; обменными нарушениями и др.). Совсем иной, противоположный спектр жалоб будет наблюдаться у пациентов с гипотиреозом.
Пальпацию железы лучше проводить в положении больного сидя спиной к врачу, а голова больного должна быть слегка наклонена вперед и вниз. При этом мышцы шеи расслабляются и железа становится более доступной исследованию. При загрудинном расположении железы исследование лучше проводить в положении больного лежа с подложенной под плечи подушкой. Узловые образования менее 1 см в диаметре часто не пальпируются и являются случайной находкой при УЗИ.
Осмотр и пальпация позволяют определить степень увеличения щитовидной железы (по О. В. Николаеву, 1955):
0 степень — железа нормальной величины (не видна, не пальпируется);
I степень — железа не видна, но перешеек прощупывается и виден при глотательных движениях;
II степень — железа видна во время глотания и хорошо прощупывается, но форма шеи не изменена;
III степень — железа заметна при осмотре, изменяет контур шеи, придавая ей вид "толстой шеи";
IV степень — явно выраженный зоб, нарушающий конфигурацию шеи;
V степень — увеличенная железа достигает огромных размеров, что не редко сопровождается сдавлением пищевода, трахеи с нарушением глотания и дыхания.
Международная классификация зоба (ВОЗ, 1994):
0-я степень — зоба нет.
1-я степень — размеры доли больше дистальной фаланги большого пальца исследуемого, зоб пальпируется, но не виден.
2-я степень — зоб пальпируется и виден на глаз.
Во всех случаях необходимо пальпировать лимфатические узлы шеи. При анализе анамнеза, данных объективного исследования можно определить, на каком функциональном фоне (эутиреоидное состояние, тиреотоксикоз, гипотиреоз) развивается заболевание щитовидной железы.
И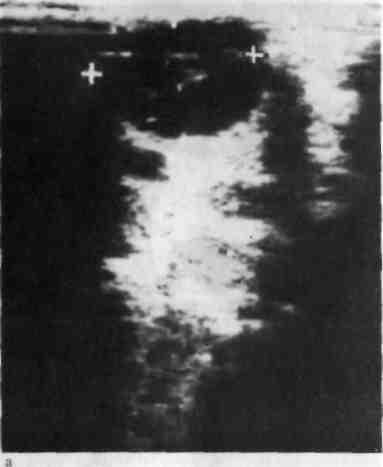 нструментальные
методы исследования. Рентгенологическое
исследование области
шеи и органов грудной клетки помогает
выявить участки кальцификации щитовидной
железы, наблюдающиеся при раке этого
органа, сдавление или смещение трахеи
и пищевода (чаще при загрудинном зобе),
установить возможное метастатическое
поражение легких. Более подробную
информацию об изменениях структуры
щитовидной железы, взаиморасположении
органов шеи, наличии патологических
образований дает ультразвуковое
исследование.
нструментальные
методы исследования. Рентгенологическое
исследование области
шеи и органов грудной клетки помогает
выявить участки кальцификации щитовидной
железы, наблюдающиеся при раке этого
органа, сдавление или смещение трахеи
и пищевода (чаще при загрудинном зобе),
установить возможное метастатическое
поражение легких. Более подробную
информацию об изменениях структуры
щитовидной железы, взаиморасположении
органов шеи, наличии патологических
образований дает ультразвуковое
исследование.
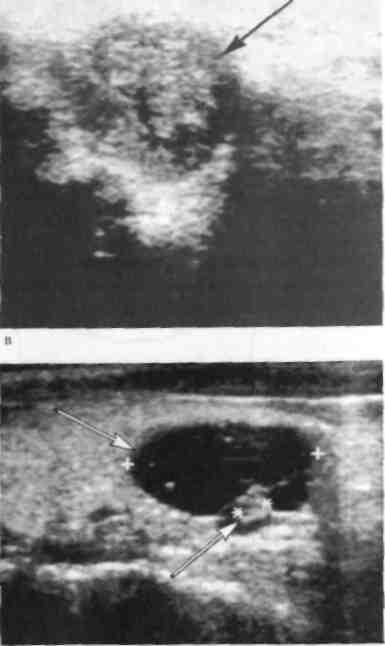
Рис. 4.3. Ультразвуковые сканографы.
а — киста щитовидной железы; б — узловой коллоидный зоб (указан стрелкой); в — цистаденома щитовидной железы (указана стрелками).
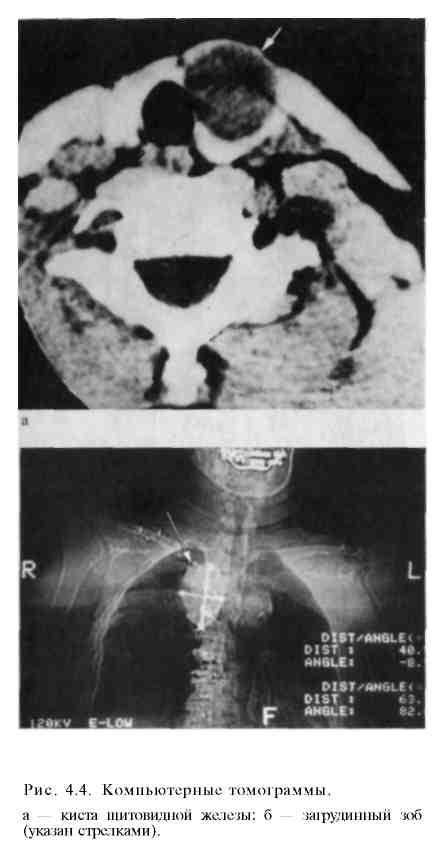
 При
необходимости производят компьютерную
томографию (КТ) или магнитно-резонансную
томографию (МРТ) (рис. 4.3, а, б, в; рис.
4.4, а, б).
При
необходимости производят компьютерную
томографию (КТ) или магнитно-резонансную
томографию (МРТ) (рис. 4.3, а, б, в; рис.
4.4, а, б).
Ультразвуковое исследование (УЗИ) с использованием современных аппаратов с цветным картированием и возможностью получения трехмерного изображения занимает лидирующие позиции в диагностике заболеваний щитовидной железы. Основными преимуществами УЗИ являются неинвазивный характер, отсутствие лучевой нагрузки, мобильность, возможность многократного повторения полипозиционного исследования, а также других диагностических и лечебных процедур под ультразвуковым наведением. Метод позволяет с большой точностью определить размеры железы, рассчитать ее объем, массу и степень кровоснабжения. Нормальный объем щитовидной железы для мужчин — до 25 мл, для женщин — до 18мл. Объем каждой доли щитовидной железы рассчитывают по формуле:
V = A*B*C*С,479,
где А — длина доли; В — толщина доли; С — ширина доли щитовидной железы (в см), 0,479 — коэффициент коррекции на эллипсовидную форму доли.
С помощью УЗИ можно установить диффузный или узловой (многоузловой) характер поражения щитовидной железы, ее кистозную трансформацию, а также локализацию, размеры, структуру, плотность и другие УЗ-характеристики. Исследование позволяет оценить топографоанатомические взаимоотношения органов шеи, состояние регионарных лимфатических узлов.
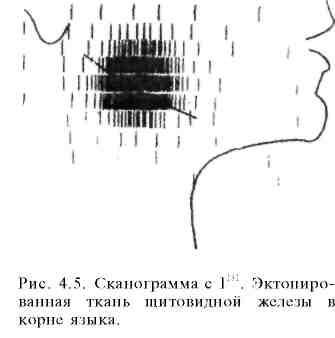
Период полураспада I131 — около 8 сут, поэтому в последнее время часто применяют I123 с периодом полураспада 2 '/4 ч или Тс99m (пертехнетат) с периодом полураспада 5 ч.
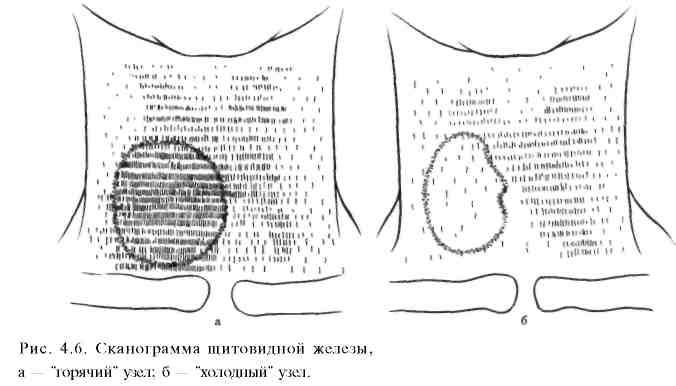
Радионуклидное сканирование щитовидной железы основано на определении пространственного распределения I'31 в щитовидной железе (рис. 4.5). Это позволяет определить контуры железы и ее размеры, выявить узловые образования с разной степенью поглощения изотопа (автономную аденому, опухоль, кисты, аберрантную тиреоидную ткань, функционирующие метастазы рака щитовидной железы). УЗИ позволяет также оценить функциональную активность железы при диффузном токсическом зобе. Повышенное накопление I131 автономной аденомой (узлом) указывает на его функциональную гиперактивность ("горячий" узел). Узел, не накапливающий радиофармпрепарат (РФП), называют "холодным" (рис. 4.6). Такие узлы в 10—15% наблюдений бывают злокачественной природы. Не накапливают РФП также кисты, участки фиброза, кальцификаты щитовидной железы. В последние годы для сканирования чаще применяют Тс99'" и I123, обладающие меньшей лучевой нагрузкой на организм.
Ларингоскопию проводят у каждого больного с зобом даже при отсутствии изменений голоса. При этом может быть выявлен скрытый паралич голосовых связок, обусловленный вовлечением в патологический процесс возвратных гортанных нервов.
Ангиографию с контрастированием крупных сосудов (сонных артерий, яремных вен и др.) применяют для уточнения взаимоотношения большого зоба с сосудами шеи. Для этих целей в последние годы используют УЗИ, КТ и МРТ.
Исследование уровня гормонов щитовидной железы является наиболее достоверным методом, отражающим ее функциональное состояние. С помощью радиоиммунологических методов определяют в сыворотке крови уровень общего Т4 (норма 64—150 нмоль/л), свободного Т4 (норма 10—26 пмоль/л), общего Т3 (норма 1 , 2 — 2 , 8 нмоль/л), свободного Т3 (норма 3,4—8,0 пмоль/л). Повышение содержания тиреоглобулина в своротке крови используют в диагностике тиреотоксикоза, воспалительных заболеваний и повреждений, рецидивов или метастазов дифференцированного рака щитовидной железы. Большое количество тиреоглобулина выделяется в кровь при операциях на щитовидной железе. При эндемическом и спорадическом зобе уровень ти-реоглобулина обычно коррелирует с объемом щитовидной железы. Определение уровня ТТГ (тиреотропина, норма 0,5—5,0 мЕД/л) высокочувствительными методами позволяет судить о функциональном состоянии щитовидной железы, установить взаимосвязь функции гипоталамуса, гипофиза и щитовидной железы.
Определение уровня тиреокальцитонина является одним из важнейших критериев диагностики медуллярного рака щитовидной железы, С-клеточной гиперплазии, а также своевременного выявления рецидива рака после проведенного радикального лечения. Указанный метод применяют в обследовании членов семей пациентов с синдромом множественной эндокринной неоплазии II типа (МЭН-НА) — сочетание медуллярного рака щитовидной железы, феохромоцитомы, гиперплазии или аденомы паращитовидных желез. МЭН-НБ — медуллярный рак щитовидной железы, феохромоцитома, множественный нейроматоз слизистых оболочек, деформации скелета.
Среди функциональных проб наиболее часто используется проба с тиреолиберином (тиреотропин-рилизинг-гормон, ТРГ), которая дает точную информацию о нарушениях, возникающих на уровне гипоталамуса, гипофиза, щитовидной железы. Эта проба применяется для контроля лечения тиреоидными гормонами. У практически здоровых лиц уровень ТТГ в сыворотке крови в ответ на введение ТРГ повышается более чем в 5 раз по сравнению с исходным. При диффузном токсическом зобе повышения ТТГ в ответ на введение ТРГ не отмечается.
Особенно важен тест с тиреолиберином при гипотиреозе. При первичном гипотиреозе, связанном с поражением щитовидной железы, концентрация ТТГ в сыворотке крови при проведении пробы может увеличиваться в 20 раз и более по сравнению с исходной, которая выше, чем в норме. При вторичном гипотиреозе (гипофизарный гипотиреоз) уровень ТТГ низкий или нормальный, а реакция на введение ТРГ отсутствует. При третичном гипотиреозе, обусловленном поражением гипоталамуса и нарушением функции эндогенного ТРГ, уровень ТТГ не повышен и увеличивается на стимуляцию ТРГ.