ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48147
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
16.4.5. Лимфоидные опухоли
Лимфомы в настоящее время рассматривают как опухоли иммунной системы. К ним относятся болезнь Ходжкина и лимфоцитарные опухоли. Лим-фомы развиваются в лимфатических узлах или в лимфоидной ткани паренхиматозных органов. У 90% лиц с болезнью Ходжкина первично поражаются лимфатические узлы, у 10% источником заболевания являются внеузловые очаги. При лимфоцитарных лимфомах 60% опухолей происходят из лимфатических узлов и 40% — из опухолевых очагов другой локализации.
Первичные лимфомы средостения локализуются преимущественно в переднем средостении и классифицируются как ходжкинская и неходжкинская лимфомы.
Ходжкинская лимфома — лимфогранулематоз (болезнь Ходжкина) является злокачественной опухолью, исходящей из Т-, реже В-лимфоцитов, наблюдается в 20—30-летнем возрасте и после 50 лет. В противоположность этому частота неходжкинских лимфом значительно увеличивается с возрастом. Ходжкинская лимфома протекает либо бессиптомно, проявляясь лишь появлением безболезненных увеличенных лимфатических узлов, не спаянных между собой, либо сопровождается лихорадочным состоянием, проливными ночными потами, значительным похуданием, иногда кожным зудом. Болезнь медленно прогрессирует, захватывает смежные поля лимфатических узлов средостения и надключичных лимфатических узлов. Стадию развития ходжкинской лимфомы определяют на основе количества областей тела с пораженными лимфатическими узлами. При I стадии болезнь поражает только один регион лимфатических узлов, при II стадии — два и более региона по одну сторону диафрагмы, при III стадии поражаются лимфатические узлы по обе стороны диафрагмы (выше и ниже), селезенка и экстралимфатические органы, к IV стадии относят диссеминированные формы.
Медиастинальные лимфомы проявляются различными симптомами сдавления органов средостения. При быстро растущих опухолях возникают кашель, одышка, затруднение дыхания, боль в груди, стридор, синдром верхней полой вены. Общими симптомами болезни являются лихорадка, потеря массы тела, потрясающие ночные поты. В диагностике ведущая роль отводится компьютерной томографии, медиастиноскопии, тонкоигольной аспирационной биопсии и парастернальной медиастинотомии (биопсия лимфатического узла). В трудных случаях при необходимости проведения указанных исследований прибегают к диагностической торакотомии.
Характерным признаком лимфогранулематоза являются клетки Рида-Березовского—Штернберга. Основной способ лечения лимфогранулематоза — химио- и лучевая терапия. Для химиотерапии используют доксору-бицин, блеомицин, винбластин и дакарбазин. Известно несколько схем химиотерапии. Если планируется лучевое лечение, то необходимо точно установить стадию болезни, чтобы обоснованно выбрать поля для лучевого воздействия. В IV стадии применяют преимущественно химиотерапию. Лишь в исключительно редких случаях на начальных стадиях изолированного ме-диастинального лимфогранулематоза возможно оперативное удаление опухоли. В основном роль хирурга при лечении этого заболевания сводится к выполнению инвазивных диагностических мероприятий для получения биопсийного материала. Прогноз заболевания зависит от стадии заболевания. На ранних стадиях комплексное лечение приводит к излечению или длительной ремиссии более чем у 80% больных. Улиц с запущенными формами показатель 5-летней переживаемости составляет около 50—60%.
Неходжкинская лимфома объединяет большой спектр злокачественных лимфобластических опухолей, которые делят на неактивные и агрессивные формы. К неходжкинским лимфомам относят ретикулосаркому, лимфосаркому и гигантоклеточную лимфому , они характеризуются диффузным ростом с тенденцией к диссеминации, реже локализуются в средостении, однако, поскольку заболеваемость неходжкинекой лимфомой в 6 раз выше по сравнению с ходжкинской, они составляют почти две трети лимфом средостения.
Неходжкинские лимфомы отличаются значительно более агрессивным клиническим течением, быстрой инвазией опухоли в окружающие органы и ткани, развитием у большинства больных компрессионного синдрома. Оперативное лечение применяется лишь на ранних стадиях опухолевого процесса. Традиционный способ лечения — полихимиотерапия и лучевое лечение. Прогноз неблагоприятный.
16.4.6. Кисты средостения
Медиастинальные кисты (рис. 16.3) встречаются достаточно часто, на их долю приходится около 20% от всех новообразований средостения, более 75% из них протекают без какой-либо клинической симптоматики.
Б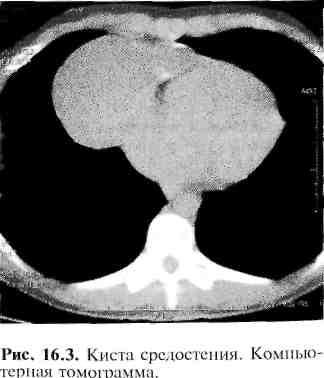 ронхогенные
кисты наблюдаются
у 30—35% больных с кистозными новообразованиями
средостения, они формируются в период
внутриутробного развития плода и
развиваются из дистопированных участков
бронхиального эпителия. Макроскопически
они имеют вид тонкостенных образований,
содержащих прозрачную, реже бурую
жидкость. При микроскопическом
исследовании в стенке кисты определяются
хрящевая ткань, слизистые железы,
гладкомышечные и соединительнотканные
волокна. Малигнизация наблюдается
очень редко. Изнутри киста выстлана
цилиндрическим или реснитчатым
эпителием. Бронхогенные кисты могут
локализоваться как в средостении,
так и в ткани легкого. В средостении
они чаще всего тесно прилежат к трахее
и главным бронхам, обычно позади
бифуркации трахеи.
ронхогенные
кисты наблюдаются
у 30—35% больных с кистозными новообразованиями
средостения, они формируются в период
внутриутробного развития плода и
развиваются из дистопированных участков
бронхиального эпителия. Макроскопически
они имеют вид тонкостенных образований,
содержащих прозрачную, реже бурую
жидкость. При микроскопическом
исследовании в стенке кисты определяются
хрящевая ткань, слизистые железы,
гладкомышечные и соединительнотканные
волокна. Малигнизация наблюдается
очень редко. Изнутри киста выстлана
цилиндрическим или реснитчатым
эпителием. Бронхогенные кисты могут
локализоваться как в средостении,
так и в ткани легкого. В средостении
они чаще всего тесно прилежат к трахее
и главным бронхам, обычно позади
бифуркации трахеи.
Клинические проявления возникают лишь при кистах значительных размеров. Появляются сухой кашель, одышка, тупая боль в грудной клетке, стридороз-ное дыхание, обусловленные сдавленней дыхательных путей. Рентгенологически выявляется округлая тень с четкими ровными контурами, примыкающая к трахее или главным бронхам. В редких случаях киста имеет сообщение с просветом дыхательных путей, и тогда на рентгенограмме определяют округлую тень с уровнем жидкости и газом над ним. При бронхографии контрастное вещество может заполнять полость кисты. Компьютерная томография выявляет округлое образование низкой рентгеновской плотности.
Лечение хирургическое — иссечение кисты. Оперативное лечение необходимо в связи с возможностью нагноения кисты и перфорации ее стенки. Прогноз благоприятный.
Кисты перикарда составляют около 30% среди всех случаев медиастинальных кист и являются пороком внутриутробного формирования перикардиального целома, в связи с чем их еще называют целомическими. Макроскопически они представлены тонкостенными образованиями с ровными контурами, микроскопическая структура соответствует строению нормального перикарда. Если имеется сообщение кисты с полостью перикарда, то в этом случае правильнее называть такое заболевание дивертикулом перикарда. Клинические проявления возникают редко, при больших кистах, сдавливающих сердце или легкое. При дивертикуле перикарда возможны нарушения ритма сердца, иногда кардиалгия. При крупных кистах, вызывающих сдавление окружающих органов, показано оперативное лечение — удаление кисты. Бессимптомные кисты небольших размеров либо наблюдают в динамике под контролем рентгенологического или компьютерно-томографического исследования, либо лечат с помощью чрескожной пункции под контролем ультразвукового исследования и склерозирования абсолютным спиртом. Прогноз благоприятный.
Энтерогенные кисты встречаются реже, чем бронхогенные и целомиче-ские кисты перикарда. Они развиваются из дорсальных отделов первичной кишечной трубки и локализуются преимущественно в заднем средостении вблизи пищевода. Энтерогенные кисты имеют более толстую, чем у брон-хогенных кист, стенку, содержат вязкую беловатую слизистую жидкость. Изнутри они могут быть выстланы пищеводным, желудочным или кишечным эпителием.
Клинические проявления возникают лишь при больших размерах кист и их осложнениях (наиболее частые — нагноения и изъязвления стенки кисты, если внутренняя ее выстилка представлена желудочным эпителием). Изъязвление стенки кисты может привести к внутреннему кровоизлиянию или перфорации в просвет пищевода или главных бронхов. Крупные неосложненные кисты проявляются симптомами сдавления пищевода или дыхательных путей. Основными способами диагностики являются рентгенография грудной клетки и компьютерная томография. В связи с достаточно высоким риском развития осложнений этим больным показано оперативное лечение. Прогноз благоприятный.
Кисты вилочковой железы диагностируются чаще у детей и лиц молодого возраста. Врожденные кисты образуются при незаращении тимофарингеального протока и скопления в его просвете содержимого, приобретенные кисты — при распаде доброкачественных тимом. Наиболее типичная локализация — верхнее и переднее средостение, они редко достигают значительных размеров, поэтому обычно протекают бессимптомно. Лишь крупные кисты могут вызывать компрессионный синдром. Описаны случаи их малигнизации.
Лечение хирургическое — удаление кисты. Прогноз благоприятный.
Глава 17 СЕРДЦЕ. ПЕРИКАРД
Венозная кровь из верхней и нижней полых вен и вен сердца поступает в правое предсердие. У самого устья верхней полой вены в толще стенки предсердия расположен синусовый узел (узел Кейта—Флака), генерирующий биопотенциал, который по проводящим путям в стенке предсердия распространяется до предсердно-желудочкового узла (узел Ашоффа—Тавары). От предсердно-желудочкового узла берет начало предсердно-желудочковый пучок (пучок Гиса), по которому биопотенциал распространяется на миокард желудочков сердца.
Из правого предсердия кровь поступает в правый желудочек через правое предсердно-желудочковое отверстие, снабженное правым предсердно-желудочковым (трехстворчатым) клапаном. В клапане различают переднюю, заднюю и перегородочную створки, которые своими основаниями прикрепляются к фиброзному кольцу. Свободный край створок удерживается сухожильными хордами, соединенными с сосочковыми (папиллярными) мышцами. В систолу желудочков три створки герметично смыкаются, препятствуя обратному току крови в правое предсердие.
В правом желудочке различают приточный и выводной отделы, париетальную стенку и межжелудочковую перегородку. В последней — мышечную и перепончатую части. Мышечная часть перегородки делится на трабекулярную и инфундибулярную. Из многочисленных анатомических образований правого желудочка следует выделить три сосочковые мышцы, удерживающие хорды створок правого предсердно-желудочкового клапана.
Из правого желудочка кровь поступает в легочный ствол — легочную артерию, которая делится на правую и левую легочные артерии. Устье ствола легочной артерии снабжено клапаном, состоящим из трех полулунных створок. Пройдя через легкие, кровь по четырем легочным венам поступает в левое предсердие и далее через левое венозное отверстие в левый желудочек. Левое предсердно-желудочковое отверстие снабжено левым предсердно-желудочковым клапаном, который имеет две створки. Передняя и задняя створки левого предсердно-желудочкового клапана удерживаются сухожильными хордами, прикрепленными к сосочковым мышцам. В систолу края створок смыкаются герметично.
Из левого желудочка кровь поступает в аорту. Выход в аорту снабжен клапаном аорты, состоящим из трех полулунных створок.
Кровоснабжение сердца осуществляют две венечные (коронарные) артерии. Левая венечная артерия начинается из левого синуса аорты (синус Вальсальвы), проходит между легочным стволом и левым предсердием и направляется к передней поверхности сердца по левой венечной борозде, где делится на переднюю межжелудочковую и огибающую ветви.
Правая венечная артерия начинается от правого синуса аорты и по правой венечной борозде, отдав ветвь к синусовому узлу и выводному отделу правого желудочка, проходит к верхушке сердца.
Вены сердца впадают в венечный синус и непосредственно в правый желудочек и правое предсердие.
В покое сердце поглощает до 75% кислорода, содержащегося в артериальной крови, протекающей через миокард.
Механизм работы сердца. Из синусового узла возбуждение распространяется по миокарду предсердий, вызывая их сокращение. Через 0,02—0,03 с возбуждение достигает предсердно-желудочкового узла и после предсердно-желудочковой задержки на 0,04—0,07 с передается на предсердно-желудочковый пучок. Через 0,03—0,07 с возбуждение достигает миокарда желудочков, после чего наступает систола.
Сердечный цикл подразделяется на систолу и диастолу желудочков, в конце которой совершается систола предсердий.
Объем крови, выбрасываемой желудочком сердца, называют ударным, или систолическим, объемом сердца, а произведение ударного объема сердца на частоту сердечных сокращений в минуту — минутным объемом. Минутные объемы большого и малого круга кровообращения в норме равны. Минутный объем сердца, отнесенный к площади поверхности тела, обозначают сердечным индексом. Сердечный индекс выражают в литрах в минуту на 1 м2 поверхности тела. Отношение ударного объема к площади поверхности тела называют ударным индексом.
Нормальное давление в левом желудочке и аорте не превышает 120 мм рт. ст., а в правом желудочке и в легочной артерии — 25 мм рт. ст. В норме между левым желудочком и аортой, между правым желудочком и легочной артерией разницы (градиента) систолического давления нет.