ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48205
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
На электрокардиограмме выявляют нормограмму. При выраженной легочной гипертензии появляется правограмма.
При рентгенологическом исследовании выявляют симптомы увеличенного кровенаполнения сосудов легких — усиление легочного рисунка, выбухание дуги легочной артерии.
При зондировании зонд может пройти из ствола легочной артерии в аорту через открытый проток. Определяют увеличение насыщения крови кислородом в легочной артерии, повышение давления в правом желудочке. При аортографии контрастированная кровь поступает в легочную артерию.
Осложнениями открытого артериального протока являются бактериальный эндокардит, аневризматическое расширение протока и разрыв.
Лечение. Операцию выполняют из левостороннего бокового доступа. Артериальный проток выделяют, перевязывают двумя лигатурами и прошивают третьей. При легочной гипертензии закрытие боталлова протока может привести к повышению давления в легочной артерии, перегрузке правых отделов сердца и правожелудочковой недостаточности.
Начиная с 1991—1992 гг. в некоторых клиниках стали успешно применять торакоскопическое закрытие боталлова протока у новорожденных с высоком риском открытого оперативного вмешательства. По определенным показаниям с 1986 г. используют малоинвазивное транскатетерное закрытие протока специальными устройствами, позволяющими ввести их в просвет протока и обтурировать его. Эффективность и стоимость этой процедуры уступают открытому оперативному вмешательству. Оперативное вмешательство до 5-летнего возраста дает наилучшие результаты. Операция у взрослых более опасна, так как возможно прорезывание швов вследствие склеротических изменений сосудов.
17.4.1.4. Дефект межпредсердной перегородки
В изолированном виде данный порок наблюдается у 20—25% больных с врожденными пороками (рис. 17.3). Дефект межпредсердной перегородки возникает в результате недоразвития первичной или вторичной перегородки. Исходя из этого, различают первичный и вторичный дефекты межпред-сердной перегородки. Первичные дефекты расположены в нижней части межпредсердной перегородки на уровне фиброзного кольца атриовентрику-лярных клапанов. Иногда они сочетаются с расщеплением передневнутрен-ней створки митрального клапана. Диаметр дефекта колеблется от 1 до 5 см. Вторичные (высокие) дефекты встречаются наиболее часто (у 75—95% больных). Они локализуются в задних отделах межпредсердной перегородки. Среди них выделяют высокие дефекты (в области впадения нижней полой вены) и дефекты в области овального окна. Вторичные дефекты часто сочетаются с впадением правых легочных вен в правое предсердие (примерно у 30% больных).
Нарушение гемодинамики при дефектах межпредсердной перегородки обусловлено сбросом артериальной крови из левого предсердия в правое. В среднем величина сброса может достигать 8—10 л/мин. При наличии дефекта в перегородке значительная часть артериальной крови исключается из нормального кровотока, так как, минуя левый желудочек, она поступает из левого в правое предсердие, в правый желудочек, в сосуды легких и затем вновь возвращается в левое предсердие. Возникает перегрузка правого желудочка, что ведет к его гипертрофии, последующей дилатации и переполнению сосудистой системы легких избыточным количеством крови, а это вызывает легочную гипертензию. Последняя на ранних стадиях имеет функциональный характер и обусловлена рефлекторным спазмом артериол. Со временем спазм сосудов сменяется их облитерацией. Легочная гипертензия становится необратимой, прогрессирующей. Изменения в легких развиваются рано и быстро приводят к тяжелой декомпенсации правого желудочка. Частым осложнением дефекта межпредсердной перегородки является септический эндокардит.
При первичном дефекте межпредсердной перегородки нарушения гемодинамики выражены в большей степени. Этому способствует митральная регургитация, при которой кровь в период каждой систолы из левого желудочка поступает обратно в левое предсердие. Поэтому при первичном дефекте перегородки имеется больший объем артериального шунтирования, быстро развивается перегрузка и расширение левого желудочка.
Клиническая картина и диагностика. Наиболее частыми симптомами являются одышка, приступы сердцебиения, утомляемость при обычной физической нагрузке, отставание в росте, склонность к пневмониям и простудным заболеваниям.
Р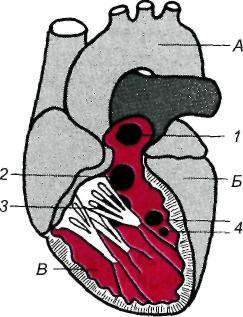 ис.
17.3. Дефекты
межпредсердной и межжелудочковой
перегородок.
ис.
17.3. Дефекты
межпредсердной и межжелудочковой
перегородок.
1 — субпульмональный; 2 — субаортальный; 3 — дефект под створкой митрального клапана; 4 — дефект в мышечной части перегородки; А — аорта; Б — левый желудочек; В — правый желудочек.
При объективном исследовании часто виден "сердечный горб". Во втором межреберье слева выслушивается систолический шум, обусловленный усилением легочного кровотока и относительным стенозом легочной артерии. Над легочной артерией II тон усилен, имеется расщепление II тона вследствие перегрузки правого желудочка, удлинения его систолы, неодновременного закрытия клапанов аорты и легочной артерии.
На электрокардиограмме выявляют признаки перегрузки правых отделов сердца с гипертрофией правого предсердия и желудочка. Можно выявить деформацию зубца Р, удлинение интервала P—Q, блокаду правой ножки предсердно-желудочкового пучка. При первичном дефекте имеется отклонение электрической оси влево, а при вторичном — вправо.
На рентгенограммах в прямой проекции отмечают расширение правой границы сердца за счет расширения правого желудочка, предсердия, увеличения ствола легочной артерии; увеличение второй дуги по левому контуру сердца, усиление легочного рисунка. При вторичном дефекте обнаруживают увеличение только правого желудочка, а при первичном — обоих желудочков и левого предсердия.
Эхокардиография показывает изменение размеров желудочков, парадоксальное движение межпредсердной перегородки, увеличение амплитуды движения задней стенки левого предсердия.
При цветном допплеровском сканировании выявляется сброс крови из левого предсердия в правый желудочек, величина дефекта, расширение правых отделов сердца и ствола легочной артерии.
Диагноз ставят на основании данных УЗИ и катетеризации сердца, при которой устанавливают повышение давления в правом предсердии, в правом желудочке и легочной артерии. Между давлением в желудочке и легочной артерии может быть фадиент, не превышающий 30 мм рт. ст. Одновременно обнаруживают повышение насыщения крови кислородом в правьте отделах сердца и легочной артерии по сравнению с насыщением в полых венах.
Для определения размеров дефекта применяют ультразвуковое допплерографическое исследование или специальные катетеры с баллоном, который можно заполнять контрастным веществом. Зонд проводят через дефект и по диаметру контрастированного баллона судят о величине дефекта. Направление шунта и величину сброса определяют с помощью ультразвукового цветного допплеровского исследования. При отсутствии соответствующей аппаратуры эти сведения можно получить путем катетеризации полостей сердца и введения контраста. На ангиокардиокинофамме определяют последовательность заполнения отделов сердца контрастированной кровью.
Лечение только оперативное. Операцию проводят в условиях искусственного кровообращения. Доступ к дефекту осуществляют, широко вскрывая правое предсердие. При незначительных размерах дефект ушивают. Если его диаметр превышает 1 см, то закрытие производят с помощью синтетической заплаты или лоскутом, выкроенным из перикарда. При впадении легочных вен в правое предсердие один из краев заплаты подшивают не к латеральному краю дефекта, а к стенке правого предсердия таким образом, чтобы кровь из легочных вен после реконструкции поступала в левое предсердие. Первичный дефект всегда устраняют с помощью заплаты. Перед его закрытием производят пластику расщепленной створки митрального клапана путем тщательного ушивания. Таким образом ликвидируют митральную недостаточность.
17.4.1.5. Дефект межжелудочковой перегородки
Один из наиболее частых врожденных пороков сердца встречается в изолированном виде приблизительно у 30% всех больных этой группы (см. рис. 17.3).
Дефекты могут располагаться в различных местах межжелудочковой перегородки, наиболее часто — в мембранозной части, реже — в мышечной. Диаметр дефектов колеблется от нескольких миллиметров до 1—2 см, однако иногда достигает значительной величины, и межжелудочковая перегородка почти полностью отсутствует. Примерно у 50% больных имеются со-четанные пороки сердца.
Нарушения гемодинамики связаны со сбросом артериальной крови из левого желудочка в правый и затем в малый круг кровообращения. Направление артериовенозного шунта обусловлено более высоким давлением в левом желудочке, значительным превышением системного сосудистого сопротивления над сопротивлением в малом круге кровообращения. Величина сброса определяется размерами дефекта. Наличие артериовенозного шунта в первую очередь приводит к перегрузке правого желудочка и его гипертрофии. Вся сбрасываемая кровь, попадая в легкие, переполняет сосуды малого круга кровообращения. Возникает легочная гипертензия. Давление в легочной артерии становится равным системному или превышает его. Развивается синдром Эйзенменгера. Направление шунта меняется. Сброс крови через дефект идет справа налево. В большой круг кровообращения начинает поступать венозная кровь, что обусловливает появление цианоза. Стойкая и высокая легочная гипертензия рано приводит к сердечной недостаточности.
Клиническая картина и диагностика. У новорожденных и детей первых лет жизни заболевание протекает тяжело с явлениями декомпенсации, проявляющейся одышкой, цианозом, увеличением печени, гипотрофией. У детей старшего возраста симптомы заболевания выражены менее резко. При обследовании выявляют задержку в физическом развитии, асимметрию грудной клетки за счет "сердечного горба". Необратимые изменения в сосудах легких могут развиваться на первом году жизни. При возникновении ве-нозно-артериального шунта у больных развивается правожелудочковая недостаточность.
В третьем—четвертом межреберье слева от грудины выслушивают грубый систолический шум. При нарастании легочной гипертензии и уменьшении сброса шум становится короче и может исчезать. В этот период обычно появляется цианоз. Одновременно во втором межреберье по левому краю грудины выслушивается диастолический шум, который свидетельствует о присоединении относительной недостаточности клапана легочной артерии.
На электрокардиограмме при умеренной легочной гипертензии определяют перегрузку и гипертрофию правого желудочка, при повышении сосудисто-легочного сопротивления и нарастании легочной гипертензии начинают преобладать признаки недостаточности кровообращения.
Рентгенологическое исследование выявляет признаки увеличения кровотока в малом круге кровообращения: усиленный легочный рисунок, увеличение калибра легочных сосудов, увеличение второй дуги по левому контуру сердца, которое расширено в поперечнике за счет обоих желудочков.
При катетеризации полостей сердца обнаруживают повышение содержания кислорода в крови, взятой из правого желудочка. При введении катетера в левый желудочек определяют поступление контрастного вещества через дефект перегородки в правый желудочек и легочную артерию. Дефект в межжелудочковой перегородке и его размеры можно определить неинвазив-ным способом с помощью ультразвукового цветного допплеровского сканирования.
Лечение. Операция должна быть выполнена до появления синдрома Эйзенменгера, при котором оперативное закрытие дефекта, как правило, неэффективно и приводит к быстрой недостаточности правого желудочка с летальным исходом в ближайшие сроки после операции, так как правый желудочек не справляется с высоким давлением в сосудах легких. Оперативное закрытие дефекта межжелудочковой перегородки производят в условиях искусственного кровообращения и кардиоплегии. Доступ к дефекту чаще всего осуществляют через разрез стенки правого предсердия, реже — желудочка. Порок ликвидируют путем закрытия отверстия заплатой. Ушивание небольших дефектов может быть выполнено в условиях общей или краниоцеребральной гипотермии, без искусственного кровообращения. Результаты оперативного лечения хорошие, если операция выполнена в ранние сроки до развития осложнений.