ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48139
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Этот порок синего типа составляет 14—15% всех врожденных пороков сердца (рис. 17.4). Характерно сочетание следующих признаков: 1) стеноза устья легочного ствола; 2) дефекта межжелудочковой перегородки; 3) смещения аорты вправо и расположения ее устья над дефектом межжелудочковой перегородки; 4) гипертрофии стенки правых отделов сердца.
Возможны следующие варианты сужения легочной артерии: а) подклапанный стеноз — фибромускулярное сужение выходного отдела правого желудочка протяженностью от нескольких миллиметров до 2—3 см; б) клапанный стеноз (срастание створок, неправильное формирование клапана); в) комбинация клапанного и подклапанного стеноза; г) гипоплазия основного ствола, атрезия устья легочной артерии или стеноз ее ветвей. Дефект межжелудочковой перегородки при тетраде Фалло имеет большие размеры, диаметр его равен диаметру устья аорты, дефект расположен в мембраноз-ной части перегородки. Декстропозиция устья аорты может быть различной выраженности. Тетрада Фалло часто сочетается с дефектом межпредсердной перегородки (пентада Фалло), открытым артериальным протоком, двойной дугой аорты и др.
Н арушения
гемодинамики при тетраде Фалло в первую
очередь определяются степенью сужения
легочной артерии. В результате
сопротивления, возникающего на пути
тока крови из правого желудочка в
легочную артерию, правый желудочек
выполняет большую работу, что приводит
к его гипертрофии. Значительная часть
венозной крови, минуя малый круг
кровообращения, поступает в левый
желудочек и аорту. Величина минутного
объема малого круга кровообращения
резко уменьшается, а большой круг
кровообращения перегружается венозной
кровью. Снабжение организма кислородом
снижается, развивается гипоксия органов
и тканей.
арушения
гемодинамики при тетраде Фалло в первую
очередь определяются степенью сужения
легочной артерии. В результате
сопротивления, возникающего на пути
тока крови из правого желудочка в
легочную артерию, правый желудочек
выполняет большую работу, что приводит
к его гипертрофии. Значительная часть
венозной крови, минуя малый круг
кровообращения, поступает в левый
желудочек и аорту. Величина минутного
объема малого круга кровообращения
резко уменьшается, а большой круг
кровообращения перегружается венозной
кровью. Снабжение организма кислородом
снижается, развивается гипоксия органов
и тканей.
Рис. 17.4. Тетрада Фалло.
1 — клапанный и подклапанный стенозы; 2 — дефект межжелудочковой перегородки; 3 — аорта; 4 — гипертро фия миокарда правого желудочка; А — аорта; Б — верхняя полая вена; В — легочная артерия; Г — легочные вены.
Клиническая картина и диагностика. Новорожденный с тетрадой Фалло развит нормально, так как в перинатальный период имеющиеся аномалии сердца не препятствуют нормальному кровообращению плода. Первые признаки порока появляются через несколько дней или недель после рождения. Во время крика ребенка или в периоды кормления отмечают появление синюшности. Цианоз и одышка становятся с каждым месяцем все более выраженными. У детей в возрасте 1—2 лет кожные покровы приобретают синеватый оттенок, становятся видны расширенные темно-синего цвета венозные сосуды. Особенно резко цианоз выражен на губах, конъюнктивах, ушных раковинах, ногтевых фалангах рук и ног. Пальцы имеют вид барабанных палочек, ребенок отстает в физическом развитии. Нередко тетраде Фалло сопутствуют другие пороки развития: воронкообразная грудь, незаращение верхней губы и мягкого неба, плоскостопие и др. Для больных с тетрадой Фалло характерно вынужденное положение "сидя на корточках". После нескольких шагов ребенок вынужден садиться для отдыха на корточки, ложиться на бок. Нередко больные полностью прикованы к постели. При выраженной картине заболевания часто развиваются приступы одышки с резким цианозом, во время которых больные часто теряют сознание. Причиной этих приступов при фибромускуляр-ном подклапанным стенозе является внезапный спазм мышц выводного отдела правого желудочка, что еще больше уменьшает количество крови, поступающей из сердца в легочную артерию, и снижает насыщение артериальной крови кислородом. Без операции большинство больных умирают до совершеннолетия.
При объективном исследовании нередко виден "сердечный горб". Перкуторно определяют умеренное увеличение границ сердца, а при аускультации — укорочение I тона на верхушке сердца и ослабление II тона на легочной артерии. Во втором—третьем межреберье у левого края грудины выслушивается систолический шум. В анализах крови отмечается увеличение количества эритроцитов до 6—10,0 • 1012/л, повышение уровня гемоглобина до 130-150 г/л.
На фонокардиограмме регистрируется шум над легочной артерией. Электрокардиография выявляет признаки гипертрофии правого желудочка. При рентгенологическом исследовании обнаруживают признаки, характерные для тетрады Фалло: уменьшение интенсивности рисунка корней легких, обеднение легочного рисунка в связи с недогрузкой малого круга кровообращения, увеличение тени сердца, смещение верхушки сердца влево и вверх, западение контура сердца на уровне дуги легочной артерии, расширение восходящей части и дуги аорты. Сердце при этом принимает форму "деревянного башмака".
G помощью УЗИ и цветного допплеровского сканирования можно выявить основные морфологические изменения структур сердца, свойственные этому пороку, и изменения в направлении кровотока. При катетеризации сердца катетер из правого желудочка без труда проникает через дефект в перегородке в восходящую часть аорты. При введении контрастного вещества в правый желудочек контрастированная кровь одновременно заполняет восходящую аорту и легочную артерию.
Лечение. Различают радикальные и паллиативные методы коррекции порока.
Радикальное устранение порока осуществляется в условиях искусственного кровообращения и кардиоплегии. Операция состоит в закрытии межжелудочкового дефекта и устранении стеноза. В зависимости от вида стеноза производят рассечение сросшихся створок клапана легочной артерии по их комиссурам, иссечение фиброзно-мышечного валика выводного отдела правого желудочка, вшивание синтетической заплаты в продольный разрез выводного тракта правого желудочка и ствола легочной артерии. Дефект межжелудочковой перегородки устраняют с помощью заплаты путем подшивания ее к краям дефекта.
Р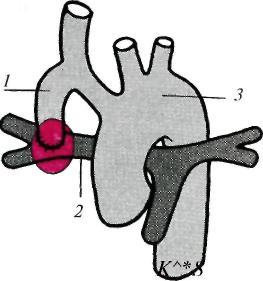 ис.
17.5. Операция
Блелока—Тауссиг (анастомоз между правой
подключичной и легочной артериями).
ис.
17.5. Операция
Блелока—Тауссиг (анастомоз между правой
подключичной и легочной артериями).
-
— правая подключичная артерия; 2 — правая легочная артерия; 3 — аорта
Паллиативные операции заключаются в наложении обходных межартериальных анастомозов (рис. 17.5). Наиболее распространенным типом операции является соединение правой или левой ветви легочной артерии с подключичной артерией путем наложения прямого анастомоза по типу конец в конец или с помощью трансплантата либо синтетического протеза, вшиваемого между указанными сосудами. Кровь из артерии по анастомозу поступает в легкие и далее по легочным венам в левое предсердие. Таким образом, количество оксигенированной крови, попадающей в левый желудочек, увеличивается и цианоз значительно уменьшается. Паллиативные операции выполняют у новорожденных и у детей с тяжелыми приступами одышки и цианозом. Цель операции — дать детям возможность пережить тяжелый период, с тем чтобы впоследствии произвести радикальную операцию.
17.5. Приобретенные пороки сердца
Наиболее частой причиной поражения клапанов сердца и развития порока является ревматизм, далее следуют септический эндокардит, инфаркт миокарда, обусловливающий постинфарктные пороки (дефект межжелудочковой перегородки, недостаточность левого предсердно-желудочкового клапана, аневризма сердца), травмы грудной клетки.
Вследствие поражения соединительной ткани при ревматизме створки правого и левого предсердно-желудочковых и аортального клапанов утолщаются, срастаются, что приводит к стенозу. Недостаточность клапана возникает вследствие истончения, деформации, изъеденности краев створок клапана и отложения солей кальция в них.
Различают стеноз или недостаточность клапанов либо комбинированный порок, когда имеются сращение створок и их недостаточность одновременно. Клапан легочной артерии поражается ревматическим процессом редко.
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
Изолированный стеноз составляет 44—68% всех приобретенных пороков сердца. В норме площадь левого атриовентрикулярного отверстия составляет 4—6 см2 и коррелирует с площадью поверхности тела. Суженное левое атриовентрикулярное отверстие является препятствием для изгнания крови из левого предсердия в левый желудочек, поэтому давление в левом предсердии повышается до 20—25 мм рт. ст. Вследствие этого возникает рефлекторный спазм артериол легких, что уменьшает приток крови в левое предсердие. Прогрессирующее уменьшение левого атриовентрикулярного отверстия вызывает дальнейший рост давления в полости левого предсердия (до 40 мм рт. ст.), что приводит к повышению давления в легочных сосудах и правом желудочке. Если величина капиллярного давления в легочных сосудах и правом желудочке превышает онкотическое давление крови, то развивается отек легких. Спазм артериол системы легочной артерии предохраняет легочные капилляры от чрезмерного повышения давления и повышает сопротивление в системе легочной артерии. Давление в правом желудочке может достигать 150 мм рт. ст. Значительная нагрузка на правый желудочек при стенозе левого атриовентрикулярного отверстия приводит к неполному опорожнению его во время систолы, повышению диастолического давления и развитию относительной недостаточности правого предсердно-желудочкового клапана. Застой крови в венозной части большого круга кровообращения приводит к увеличению печени, появлению асцита и отеков.
Клиническая картина и диагностика. При незначительном сужении левого атриовентрикулярного отверстия нормальная гемодинамика поддерживается усиленной работой левого предсердия, при этом больные могут не предъявлять жалоб. Прогрессирование сужения и повышение давления в малом круге кровообращения сопровождаются одышкой, интенсивность которой соответствует степени сужения митрального клапана; приступами сердечной астмы, кашлем — сухим или с отделением мокроты, содержащей прожилки крови, слабостью, повышенной утомляемостью при физической нагрузке, сердцебиением, реже болью в области сердца. При выраженной гипертензии в малом круге кровообращения в сочетании с левожелудочковой недостаточностью нередко возникает отек легких.
При объективном исследовании выявляют характерный румянец с лиловым оттенком в виде бабочки на бледном лице, цианоз кончика носа, губ и пальцев. При пальпации области сердца отмечают дрожание над верхушкой — "кошачье мурлыканье", при аускультации усиление I тона (хлопающий тон). На верхушке слышен тон открытия митрального клапана. Хлопающий I тон в сочетании со II тоном и тоном открытия создает на верхушке характерную трехчленную мелодию — "ритм перепела". При повышении давления в легочной артерии во втором межреберье слева от грудины слышен акцент II тона. К характерным аускультативным симптомам при митральном стенозе относят диастолический шум, который может возникать в различные периоды диастолы.
На электрокардиограмме электрическая ось сердца отклонена вправо, зубец Р увеличен и расщеплен.
На фонокардиограмме регистрируют громкий I тон, диастолический шум над верхушкой сердца, акцент II тона над легочной артерией, митральный щелчок.
Характерными эхокардиографическими особенностями порока являются однонаправленное диастолическое движение створок митрального клапана, снижение скорости раннего диастолического закрытия передней створки левого предсердно-желудочкового клапана, снижение общей экскурсии клапана, уменьшение диастолического расхождения его створок и увеличение размеров полости левого предсердия. При ультразвуковом сканировании определяют атриовентрикулярное отверстие ("в торец"), кальциноз створок и их подвижность; вычисляют площадь отверстия и оба диаметра его.
При рентгенологическом исследовании сердца в переднезадней проекции видно выбухание второй дуги левого контура сердца за счет увеличения легочной артерии. По правому контуру определяют увеличение тени левого предсердия, которое может выходить за контуры правого предсердия.
В зависимости от степени сужения атриовентрикулярного отверстия различают следующие стадии заболевания.
Стадия I — бессимптомная; площадь отверстия составляет 2—2,5 см2, клинические признаки заболевания отсутствуют.
Стадия II — площадь отверстия 1 , 5 — 2 см2; при физической нагрузке появляется одышка.
Стадия III — площадь отверстия 1 — 1 , 5 см2; отмечается одышка в покое; при обычной физической активности одышка нарастает, присоединяются такие осложнения, как мерцательная аритмия, образование тромбов в предсердии, артериальные эмболии, фиброз легких.
Стадия IV — стадия терминальной несостоятельности; площадь отверстия менее 1 см2. Отмечаются признаки недостаточности кровообращения в покое и при малейшей физической нагрузке.
Стадия V — необратимая; у больного имеются тяжелые дистрофические изменения в паренхиматозных органах и миокарде.
Течение заболевания зависит от степени сужения левого атриовентрикулярного отверстия. Значительное ухудшение наступает при развитии осложнений: мерцательной аритмии, грубого фиброза и кальциноза клапана, образования тромбов в левом предсердии с эпизодами артериальной эмболии, легочной гипертензии и атеросклероза легочных артерий с присоединением относительной или органической недостаточности правого предсердно-желудочкового клапана. Смерть наступает от прогрессирующей сердечной недостаточности, отека легких, истощения.
Лечение. Выбор метода лечения стеноза левого атриовентрикулярного отверстия определяется тяжестью состояния больных, степенью нарушения гемодинамики, стадией развития заболевания.
В I стадии заболевания больному операция не показана. Во II стадии операция дает наилучшие результаты, предотвращая прогрессирование процесса (выполняют катетерную баллонную вальвулопластику левого предсердно-желудочкового клапана или закрытую комиссуротомию). В III стадии оперативное лечение является необходимым, хотя сроки, при которых операция наиболее эффективна, уже пропущены; лекарственная терапия дает временный положительный эффект. В IV стадии еще возможно проведение операции, однако риск ее значительно возрастает; при лекарственной терапии наблюдается незначительный эффект. В V стадии заболевания проводят лишь симптоматическое лечение.
При отсутствии выраженных фиброзных изменений створок и кальциноза клапана у больных с синусовым ритмом производят закрытую митральную комиссуротомию. Пальцем или специальным инструментом (комиссуротомом, дилататором) разделяют спайки по комиссуре и устраняют подклапанные сращения. При левостороннем доступе к сердцу палец для разделения створок вводят через ушко левого предсердия, предварительно наложив кисетный шов на его основание. В случае необходимости для расширения митрального отверстия в левый желудочек вводят дилятатор через бессосудистый участок его верхушки. При правостороннем доступе палец и инструмент вводят через межпредсердную борозду. Если в процессе операции выявлен тромб в левом предсердии, обширный кальциноз клапана, установлена неэффективность попытки закрытой комиссуротомии или возникает недостаточность клапана после дилатации митрального отверстия, то переходят к открытой коррекции клапана в условиях искусственного кровообращения. При выраженных изменениях клапана, обусловленных каль-цинозом и сопутствующей регургитацией, показано его протезирование.
В некоторых клиниках производят баллонную дилатацию с помощью баллончика, проведенного на катетере в левое атриовентрикулярное отверстие. Катетер с пластиковым баллончиком вводят в левое предсердие путем транссептальной пункции. Диаметр баллончика соответствует нормальному для данного пациента диаметру левого атриовентрикулярного отверстия. Баллончик устанавливают в отверстии и раздувают жидкостью под давлением до 5 атм. Осуществляется закрытая митральная комиссуротомия.
Пластическая операция на левом предсердно-желудочковом клапане проводится на открытом сердце в условиях кардиоплегии. Оперативное вмешательство предусматривает восстановление функций створок и подклапанных структур. При выраженных изменениях клапана, обусловленных кальцинозом и сопутствующей регургитацией, выполняют его протезирование.