ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48282
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Лечение. Резецируют мечевидный отросток, сшивают края влагалищ прямых мышц живота.
Боковая грыжа (грыжа полулунной линии) выходит через дефект в той части апоневроза брюшной стенки, которая располагается между полулунной (спигелиевой) линией (граница между мышечной и сухожильной частью поперечной мышцы живота) и наружным краем прямой мышцы. Грыжа проходит через апоневрозы поперечной и внутренней косой мышц живота и располагается под апоневрозом наружной косой мышцы живота в виде интерстициальной грыжи (между мышцами брюшной стенки). Часто осложняется ущемлением. Диагностика трудна, следует дифференцировать от опухолей и заболеваний внутренних органов.
Лечение хирургическое.
Поясничные грыжи встречаются редко. Местами их выхода являются верхний и нижний поясничные треугольники между XII ребром и гребешком подвздошной кости по латеральному краю широчайшей мышцы спины (m. latis-simus dorsi). Грыжи могут быть врожденными и приобретенными, склонны к ущемлению. Их следует дифференцировать от абсцессов и опухолей.
| Лечение. Грыжевые ворота при операции закрывают поясничной фасцией сверху или ягодичной фасцией снизу.
Запирательная грыжа (грыжа запирателыюго отверстия) выходит вместе с сосудисто-нервным пучком (vasa obturatoria, n. obturatorius) через запира-тельное отверстие под гребешковой мышцей (m. pectineus) и появляется на внутренней поверхности верхней части бедра. Чаще наблюдается у старых женщин вследствие ослабления мышц дна малого таза. Грыжа обычно небольших размеров, легко может быть принята за бедренную грыжу.
В верхней части бедра появляются незначительное выпячивание, сильные боли, парестезии, усиливающиеся при отведении или ротации бедра. Нередко диагноз устанавливают только при ущемлении грыжи и развитии кишечной непроходимости.
Лечение. Как правило, производят лапаротомию. Грыжевые ворота следует искать под лобковой костью. Грыжевой мешок и его содержимое обрабатывают по общим правилам. Грыжевые ворота закрывают швом за счет местных тканей с помощью лиофилизироваиной твердой мозговой оболочки или синтетических материалов.
Промежностные грыжи (передняя и задняя). Передняя промежностная грыжа выходит через пузырно-маточное углубление (excavatio vesicouterina) брюшины в центральную часть большой половой губы. Задняя промежно-стная грыжа выходит через прямокишечно-маточное углубление (excavatio rectouterina), проходит кзади от межседалищной линии через щели в мышце, поднимающей задний проход, и выходит в подкожную жировую клетчатку, располагаясь спереди или позади заднепроходного отверстия. Содержимым грыжевого мешка бывают мочевой пузырь, половые органы. Про-межностные грыжи чаще наблюдаются у женщин. Переднюю промежност-ную грыжу у них необходимо дифференцировать от паховой грыжи, которая также выходит в большую половую губу. Помогает диагностике пальцевое исследование через влагалище; грыжевое выпячивание можно прощупать между влагалищем и седалищной костью.
Лечение. Производят оперативное закрытие грыжевых ворот транспери-тонеальным или промежностным доступом.
Седалищные грыжи могут выходить через большое или малое седалищное отверстие. Грыжевое выпячивание расположено под большой ягодичной мышцей, иногда выходит из-под ее нижнего края, находится в тесном контакте с седалищным нервом, поэтому боли могут иррадиировать по ходу нерва. Седалищные грыжи чаще наблюдаются у женщин. Содержимым грыжи могут быть тонкая кишка, большой сальник.
Лечение хирургическое.
10.1.8. Осложнения наружных грыж живота
Ущемление грыжи является самым частым и опасным осложнением, требующим немедленного хирургического лечения. Вышедшие в грыжевой мешок органы подвергаются сдавлению (чаще на уровне шейки грыжевого мешка) в грыжевых воротах. Ущемление органов в самом грыжевом мешке возможно в одной из камер грыжевого мешка, при наличии рубцовых тяжей, сдавливающих органы при сращении их друг с другом и с грыжевым мешком (при невправимых грыжах).
Ущемление возникает чаще у людей среднего и пожилого возраста. Небольшие грыжи с узкой и рубцово-измененной шейкой грыжевого мешка ущемляются чаще, чем большие вправимые. Ущемление появляется не только при долго существующей грыже, но и при только что возникшей. Ущемиться может любой орган, чаще — тонкая кишка и большой сальник.
Этиология и патогенез. По механизму возникновения различают эластическое, каловое, смешанное или комбинированное ущемление.
Э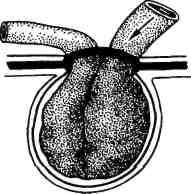 ластическое
ущемление происходит в момент внезапного
повышения внутрибрюшного давления при
физической нагрузке, кашле, натуживании.
При этом наступает перерастяжение
грыжевых ворот, в результате чего в
грыжевой мешок выходит больше, чем
обычно, внутренних органов. Возвращение
грыжевых ворот в прежнее состояние
приводит к ущемлению содержимого
грыжи (рис. 10.10). При эластическом
ущемлении сдавление вышедших в грыжевой
мешок органов происходит снаружи.
ластическое
ущемление происходит в момент внезапного
повышения внутрибрюшного давления при
физической нагрузке, кашле, натуживании.
При этом наступает перерастяжение
грыжевых ворот, в результате чего в
грыжевой мешок выходит больше, чем
обычно, внутренних органов. Возвращение
грыжевых ворот в прежнее состояние
приводит к ущемлению содержимого
грыжи (рис. 10.10). При эластическом
ущемлении сдавление вышедших в грыжевой
мешок органов происходит снаружи.
Рис. 10.10. Эластическое ущемление грыжи.
К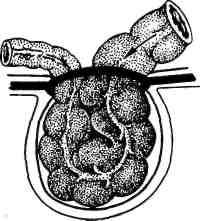 аловое
ущемление чаще наблюдается у людей
пожилого возраста. Вследствие скопления
большого количества кишечного содержимого
в приводящей петле кишки, находящейся
в грыжевом мешке, происходит сдавление
отводящей петли этой кишки (рис. 10.11),
давление грыжевых ворот на содержимое
грыжи усиливается и к каловому ущемлению
присоединяется эластическое. Так
возникает смешанная форма ущемления.
аловое
ущемление чаще наблюдается у людей
пожилого возраста. Вследствие скопления
большого количества кишечного содержимого
в приводящей петле кишки, находящейся
в грыжевом мешке, происходит сдавление
отводящей петли этой кишки (рис. 10.11),
давление грыжевых ворот на содержимое
грыжи усиливается и к каловому ущемлению
присоединяется эластическое. Так
возникает смешанная форма ущемления.
Рис. 10.11. Каловое ущемление грыжи.
Патологоанатомическая картина. В ущемленном органе нарушаются крово- и лимфообращение, вследствие венозного стаза происходит транссудация жидкости в стенку кишки, ее просвет и полость грыжевого мешка (грыжевая вода). Кишка приобретает цианотичную окраску, грыжевая вода остается прозрачной. Некротические изменения в стенке кишки начинаются со слизистой оболочки. Наибольшие повреждения возникают в области странгуляционной борозды на месте сдавления кишки ущемляющим кольцом.
С течением времени патоморфологические изменения прогрессируют, наступает гангрена ущемленной кишки. Кишка приобретает сине-черный цвет, появляются множественные субсерозные кровоизлияния. Кишка дряблая, не перистальтирует, сосуды брыжейки не пульсируют. Грыжевая вода становится мутной, геморрагической с каловым запахом. Стенка кишки может подвергнуться перфорации с развитием каловой флегмоны и перитонита.
Ущемление кишки в грыжевом мешке является типичным примером странгуляционной непроходимости кишечника (см. "Непроходимость кишечника").
Клиническая картина и диагностика. Клинические проявления зависят от вида ущемления, ущемленного органа, времени, прошедшего с момента начала развития данного осложнения. Основными симптомами ущемленной грыжи являются боль в области грыжи и невправимость свободно вправлявшейся ранее грыжи.
Интенсивность болей различная, резкая боль может вызвать шоковое состояние. Местными признаками ущемления грыжи являются резкая болезненность при пальпации, уплотнение, напряжение грыжевого выпячивания. Симптом кашлевого толчка отрицательный. При перкуссии определяют притупление в тех случаях, когда грыжевой мешок содержит сальник, мочевой пузырь, грыжевую воду. Если в грыжевом мешке находится кишка, содержащая газ, то определяют тим-панический перкуторный звук
Р ис.
10.12. Ретроградное
ущемление грыжи.
ис.
10.12. Ретроградное
ущемление грыжи.
Эластическое ущемление. Начало осложнения связано с повышением внутрибрюшного давления (физическая работа, кашель, дефекация). При ущемлении кишки присоединяются признаки кишечной непроходимости. На фоне постоянной острой боли в животе, обусловленной сдавлением сосудов и нервов брыжейки ущемленной кишки, возникают схваткообразные боли, связанные с усилением перистальтики, отмечается задержка отхождения стула и газов, возможна рвота. Без экстренного хирургического лечения состояние больного быстро ухудшается, нарастают симптомы кишечной непроходимости, обезвоживания, интоксикации. Позднее появляется отечность, гиперемия кожи в области грыжевого выпячивания, развивается флегмона.
Ущемление может произойти во внутреннем отверстии пахового канала. Поэтому при отсутствии грыжевого выпячивания необходимо провести пальцевое исследование пахового канала, а не ограничиваться исследованием только наружного его кольца. Введенным в паховый канал пальцем можно прощупать небольшое резко болезненное уплотнение на уровне внутреннего отверстия пахового канала. Данный вид ущемления встречается редко.
Ретроградное ущемление (рис. 10.12). Чаще ретроградно ущемляется тонкая кишка, когда в грыжевом мешке расположены две кишечные петли, а промежуточная (связующая) петля находится в брюшной полости. Ущемлению подвергается в большей степени связующая кишечная петля. Некроз начинается раньше в кишечной петле, расположенной в животе выше ущемляющего кольца. В это время кишечные петли, находящиеся в грыжевом мешке, могут быть еще жизнеспособными.
Диагноз до операции установить невозможно. Во время операции, обнаружив в грыжевом мешке две кишечные петли, хирург должен после рассечения ущемляющего кольца вывести из брюшной полости связующую кишечную петлю и определить характер возникших изменений во всей ущемленной кишечной петле. Если ретроградное ущемление во время операции останется нераспознанным, то у больного разовьется перитонит, источником которого будет нек-ротизированная связующая петля кишки.
П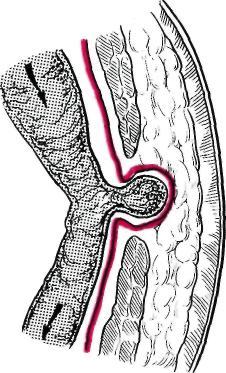 ристеночное
ущемление (рис. 10.13) происходит в узком
ущемляющем кольце, когда ущемляется
только часть кишечной стенки,
противоположная линии прикрепления
брыжейки; наблюдается чаще в бедренных
и паховых грыжах, реже — в пупочных.
Расстройство лимфо- и кровообращения
в ущемленном участке кишки приводит к
развитию деструктивных изменений,
некрозу и перфорации кишки.
ристеночное
ущемление (рис. 10.13) происходит в узком
ущемляющем кольце, когда ущемляется
только часть кишечной стенки,
противоположная линии прикрепления
брыжейки; наблюдается чаще в бедренных
и паховых грыжах, реже — в пупочных.
Расстройство лимфо- и кровообращения
в ущемленном участке кишки приводит к
развитию деструктивных изменений,
некрозу и перфорации кишки.
Рис. 10.13. Пристеночное ущемление грыжи.
Диагноз представляет большие трудности. По клиническим проявлениям пристеночное ущемление кишки отличается от ущемления кишки с ее брыжейкой: нет явлений шока, симптомы кишечной непроходимости могут отсутствовать, так как кишечное содержимое свободно проходит в дистальном направлении. Иногда развивается понос, возникает постоянная боль в области грыжевого выпячивания. В области грыжевых ворот пальпируется небольшое резко болезненное плотное образование. Особенно трудно распознать пристеночное ущемление, когда оно бывает первым клиническим проявлением возникшей грыжи. У тучных женщин особенно трудно прощупать небольшую припухлость под паховой связкой.
Общее состояние больного вначале может оставаться удовлетворительным, затем прогрессивно ухудшается в связи с развитием перитонита, флегмоны грыж. При запущенной форме пристеночного ущемления в бедренной грыже воспалительный процесс в окружающих грыжевой мешок тканях может симулировать острый паховый лимфаденит или аденофлегмону.
Диагноз подтверждается во время операции. При рассечении тканей под паховой связкой обнаруживают ущемленную грыжу либо увеличенные воспаленные лимфатические узлы.
Симулировать ущемление бедренной грыжи может тромбоз варикозного узла большой подкожной вены у места впадения ее в бедренную. При его тромбозе у больного возникает боль и определяется болезненное уплотнение под паховой связкой. Наряду с этим часто имеется варикозное расширение вен голени. При тромбозе варикозного узла, как и при ущемлении грыжи, показана экстренная операция.
Внезапное ущемление ранее не выявлявшихся грыж. На брюшной стенке в типичных для образования грыж участках могут оставаться после рождения выпячивания брюшины (предсушествующие грыжевые мешки). Чаще всего таким грыжевым мешком в паховой области является незаращенный влагалищный отросток брюшины.
Основной признак внезапно возникших ущемленных грыж — появление боли в типичных местах выхождения грыж. При внезапном возникновении острой боли в паховой области, области бедренного канала, пупке при обследовании больного можно определить наиболее болезненные участки, соответствующие грыжевым воротам.
Лечение. При ущемлении грыжи необходима экстренная операция. Ее проводят так, чтобы, не рассекая ущемляющее кольцо, вскрыть грыжевой мешок, предотвратить ускользание ущемленных органов в брюшную полость.
Операцию проводят в несколько этапов.
Первый этап — послойное рассечение тканей до апоневроза и обнажение грыжевого мешка.
Второй этап — вскрытие грыжевого мешка, удаление грыжевой воды. Для предупреждения соскальзывания в брюшную полость ущемленных органов ассистент хирурга удерживает их при помощи марлевой салфетки. Недопустимо рассечение ущемляющего кольца до вскрытия грыжевого мешка.
Третий этап — рассечение ущемляющего кольца под контролем зрения, чтобы не повредить припаянные к нему изнутри органы.
Четвертый этап — определение жизнеспособности ущемленных органов. Это наиболее ответственный этап операции. Основными критериями жизнеспособности тонкой кишки являются восстановление нормального цвета кишки, сохранение пульсации сосудов брыжейки, отсутствие странгуляционной борозды и субсерозных гематом, восстановление перистальтических сокращений кишки. Бесспорными признаками нежизнеспособности кишки являются темная окраска, тусклая серозная оболочка, дряблая стенка, отсутствие пульсации сосудов брыжейки и перистальтики кишки.
Пятый этап — резекция нежизнеспособной петли кишки. От видимой со стороны серозного покрова границы некроза резецируют не менее 30—40 см приводящего отрезка кишки и 10 см отводящего отрезка. Резекцию кишки производят при обнаружении в ее стенке странгуляционной борозды, субсерозных гематом, отека, инфильтрации и гематомы брыжейки кишки.
При ущемлении скользящей грыжи необходимо определить жизнеспособность части органа, не покрытой брюшиной. При обнаружении некроза слепой кишки производят резекцию правой половины толстой кишки с наложением илеотрансверсоанастомоза. При некрозе стенки мочевого пузыря необходима резекция измененной части пузыря с наложением эпицистостомы.
Шестой этап — пластика грыжевых ворот. При выборе метода пластики следует отдать предпочтение наиболее простому.
При ущемленной грыже, осложненной флегмоной, операцию начинают со срединной лапаротомии (первый этап) для уменьшения опасности инфицирования брюшной полости содержимым грыжевого мешка. Во время ла-паротомии производят резекцию кишки в пределах жизнеспособных тканей и накладывают межкишечный анастомоз. Затем производят грыжесечение (второй этап) — удаляют ущемленную кишку и грыжевой мешок. Пластику грыжевых ворот не делают, а производят хирургическую обработку гнойной раны мягких тканей, которую завершают ее дренированием.