ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48198
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
При релаксации диафрагмы происходит сдавление легкого на стороне поражения и смещение средостения в противоположную сторону, могут возникнуть поперечный и продольный заворот желудка (кардиальный и ан-тральный отделы располагаются на одном уровне), заворот селезеночного изгиба толстой кишки.
Клиническая картина и диагностика. Ограниченная правосторонняя релаксация протекает бессимптомно. При левосторонней релаксации симптомы те же, что и при диафрагмальной грыже. В связи с отсутствием грыжевых ворот ущемление невозможно.
Диагноз ставят на основании наличия симптомов перемещения брюшных органов в соответствующую половину грудной клетки, сдавления легкого, смещения органов средостения. Рентгенологическое исследование и компьютерная томография являются основными методами, подтверждающими диагноз. При наложении диагностического пневмоперитонеума над перемещенными в грудную клетку органами определяют тень диафрагмы. Ограниченную правостороннюю релаксацию дифференцируют от опухолей и кист легкого, перикарда, печени.
Лечение. При наличии выраженных клинических симптомов показано хирургическое лечение. Операция заключается в низведении перемещенных брюшных органов в нормальное положение и образовании дубликатуры истонченной диафрагмы или пластическом ее укреплении сеткой из синтетических нерассасывающихся материалов.
Глава 9. ЖИВОТ
Границы живота. Верхнюю границу живота образуют спереди мечевидный отросток грудины и края реберных дуг, сзади — края двенадцатых ребер и двенадцатый грудной позвонок. Нижняя граница живота проходит по линиям, проведенным от симфиза лобковых костей в стороны к лобковым бугоркам, далее к передним остям подвздошных костей, по их гребням и основанию крестца.
Брюшная полость ограничена спереди, с боков и сзади брюшными стенками, сверху диафрагмой, снизу переходит в полость малого таза. Изнутри брюшная полость выстлана внутри-брюшной фасцией и брюшиной.
Различают собственно брюшную полость, ограниченную брюшиной, и забрюшинное пространство. Брюшная полость разделяется брыжейкой поперечной ободочной кишки на 2 этажа — верхний и нижний. Органы, покрытые висцеральной брюшиной со всех сторон, расположены интраперитонеально, покрытые с трех сторон — мезоперитонеально, покрытые с одной стороны — экстраперитонеально.
Иннервация. Висцеральная брюшина иннервируется вегетативной нервной системой. Висцеральные боли, возникающие при раздражении брюшины, носят диффузный характер, не имеют четко очерченной локализации.
Париетальная брюшина иннервируется соматическими нервами (ветвями межреберных нервов). Соматические боли четко локализованы. Париетальная брюшина полости малого таза не имеет соматической иннервации. Этим можно объяснить отсутствие напряжения мышц передней брюшной стенки при воспалительных процессах в малом тазу.
На передней брюшной стенке выделяют три области: I — надчревную-эпигастральную (ге-gio epigastrium), расположенную выше линии, соединяющей концы десятых ребер; II — чрев-ную-мезогастральную (regio mesogastrium), расположенную выше линии, соединяющей верхние ости подвздошных костей, и III — подчревную-гипогастральную (regio hypogastrium), расположенную ниже указанной линии.
В клинической практике применяют деление брюшной стенки на квадранты, образующиеся при разделении живота вертикальной линией, проведенной по белой линии живота, и горизонтальной, проведенной через пупок. Таким образом, выделяют два верхних и два нижних квадранта. Деление поверхности живота на квадранты удобно использовать для характеристики распространенных болей.
9.1. Методы исследования
1. Клинические исследования с подробным изложением жалоб, анамнеза заболевания, анамнеза жизни, применявшегося ранее лечения.
Основные симптомы заболевания органов живота: боли в животе, рвота, повышение температуры тела, расстройства стула, выделение крови с рвотным содержимым (гематемезис) или с испражнениями (мелена).
Боли в животе. Боль — субъективное ощущение, в формировании которого участвуют механические, физиологические и химические механизмы. Различают рецепторы боли, проводники и центральные механизмы интеграции боли. Периферические болевые (ноцицептивные) рецепторы воспринимают раздражения, которые в ретикулярной формации и таламусе мозга трансформируются в болевые ощущения. В коре головного мозга они принимают специфический характер и проецируются на области, откуда поступило раздражение, в том числе на живот.
В регуляции болевой чувствительности принимают участие опиатный, дофаминергический и серотонинергический механизмы эндогенной противоболевой (антиноцицептивной) системы. Влияние механизмов противоболевой системы на болевые ощущения можно наблюдать на примере изменения симптомов при перфорации язвы двенадцатиперстной кишки, когда внезапно возникшие "кинжальные" боли в животе постепенно стихают в период "мнимого благополучия", несмотря на прогрессирование перитонита. Уменьшение интенсивности болей в этих случаях связано с активацией ан-тиноцицептивных механизмов. Субъективное "улучшение" состояния больного может ввести в заблуждение как самого больного, так и врача. Однако при анализе объективных клинических данных можно выявить четкие признаки прогрессирующего перитонита (учащение пульса и дыхания, вздутие живота, обусловленное парезом кишечника, лейкоцитоз).
При расспросе больного необходимо выяснить начало возникновения болей (внезапное, постепенное), распространение их с течением времени (начальную и более позднюю локализацию, иррадиацию), изменение их интенсивности и характера. Важно выявить связь болей с приемом пищи, изменением положения тела. Следует выяснить сопровождающие боль симптомы (диспепсические, дизурические явления, повышение температуры тела, изменение частоты пульса и дыхания, артериального давления).
Принято различать боли висцеральные, соматические, висцеросоматические.
Висцеральные боли исходят из органов брюшной полости, иннервируемых ветвями вегетативной нервной системы. Они возникают при растяжении (вздутии или спазме) полых органов пищеварительного тракта, мочевой системы, растяжении оболочек паренхиматозных органов (печень, селезенка). Висцеральные боли воспринимаются как диффузные, распространяющиеся в стороны от средней линии живота.
Боли, локализующиеся в надчревной области, обусловлены заболеваниями желудка, двенадцатиперстной кишки, печени, желчного пузыря, поджелудочной железы, селезенки.
Боли в мезогастральной области возникают при заболеваниях тонкой и толстой кишки, червеобразного отростка.
Боли в подчревной области возникают при заболеваниях левой половины поперечной ободочной кишки, нисходящей ободочной кишки, сигмовидной и прямой кишки. При почечной колике боли локализуются в поясничной области справа или слева.
Анализируя характер висцеральных болей, можно определить, какие слои стенки органа вовлечены в патологический процесс. Жжение наблюдается при воспалительных изменениях или дефектах слизистой оболочки органа. В этих случаях через поврежденный защитный барьер слизистой оболочки увеличивается обратная диффузия Н+-ионов и изменяется рН тканей стенки органа (например, при рефлюкс-гастрите, язвенной болезни, рефлюкс-эзофагите).
Чувство сдавления, сжатия возникает при спазме мышц полого органа (спастические боли). Висцеральные боли могут иметь приступообразный характер. Они проявляются коликой (желудочной, желчной, кишечной и почечной).
Схваткообразные боли (колика) вызваны усиленным сокращением гладкой мускулатуры полого органа, стремящегося преодолеть препятствие для опорожнения содержимого.
При острых приступах больной беспокоен, меняет положение, ищет позу, при которой боль стала бы менее интенсивной.
При пальпации болезненность неясно локализована, выражена незначительно. Во время приступов живот напряжен, между приступами — мягкий. Боли могут сопровождаться тошнотой, рвотой, бледностью кожных покровов, потливостью.
Соматические боли возникают при раздражении чувствительных волокон межреберных нервов, иннервирующих париетальную брюшину, брыжейки, малый сальник, а также при раздражении диафрагмальных нервов, иннервирующих диафрагмальную брюшину.
Соматические боли могут быть обусловлены:
-
воспалительной или опухолевой инфильтрацией брюшины, натяжением, трением измененных воспалительным процессом поверхностей;
-
раздражением брюшины желудочным и кишечным содержимым, желчью, панкреатическим соком, кровью, мочой;
-
повреждением межреберных нервов вне брюшины (гематома, инфильтрат, опухоль);
-
воспалением нервных корешков спинного мозга.
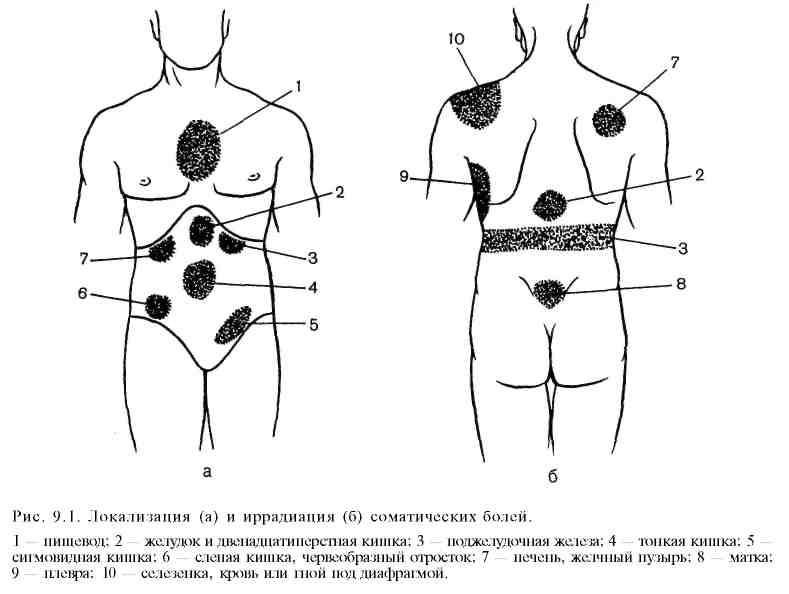
Локализация соматических болей соответствует месту раздражения париетальной брюшины (рис. 9.1). Они бывают режущими, жгучими, постоянными. Интенсивность соматических болей резко выражена при перфорации полого органа в свободную брюшную полость ("кинжальные" боли), при эмболии артерий и тромбозе сосудов брыжейки.
Иррадиация болей возникает при раздражении окончания межреберных нервов в париетальной брюшине или брыжейках. Знание типичных зон иррадиации, иногда расположенных далеко от пораженного органа, может помочь в распознавании заболевания (см. рис. 9.1).
Больной избегает движений, так как смена положения усиливает боль. При пальпации определяют зону болезненности, напряжение мышц передней брюшной стенки, иннервируемых соответствующими межреберными нервами. Сотрясение брюшной стенки вызывает боль, так как при этом изменяется степень растяжения брюшины (симптом Щеткина—Блюмберга). Переход висцеральной боли в соматическую является тревожным симптомом, указывающим на переход воспаления с одного из органов брюшной полости на париетальную брюшину. Примером является течение острого аппендицита. В начале заболевания, когда воспаление ограничивается только отростком, его висцеральной брюшиной, больной чувствует распространенную боль вокруг пупка, в это время нет напряжения мышц брюшной стенки. При переходе воспаления на париетальную брюшину и брыжейку червеобразного отростка боль перемешается в правую подвздошную область, становится острой, локализованной в правой подвздошной области. Появляется напряжение мышц и болезненность в правой подвздошной области.
При расспросе больного о болях в животе рекомендуется четко ставить вопросы, чтобы выяснить характер боли, ее локализацию. При нечеткой локализации — боль висцеральная. Точная локализация боли возможна при соматической боли. Необходимо выяснить периодичность или постоянный характер болей, факторы, провоцирующие боль: эмоциональное напряжение (при язвенной болезни двенадцатиперстной кишки), определенная пища (при язвенной болезни, при хроническом холецистите), горизонтальное или согнутое кпереди положение тела (рефлюкс содержимого желудка в пищевод при грыже пищеводного отверстия диафрагмы).
Диагностическое значение может иметь выявление факторов, устраняющих боли или уменьшающих их интенсивность.
Рвота. В зависимости от вызывающих рвоту факторов выделяют рвоту висцерального происхождения (рефлекторную) и нервного (центрального) происхождения, а также рвоту, обусловленную эндогенной и экзогенной интоксикацией.
При расспросе больного необходимо уточнить, какие симптомы предшествовали рвоте (боли в животе, тошнота), время возникновения рвоты (утром натощак или после приема пищи). Следует получить от больного сведения о частоте рвоты и объеме рвотных масс задень, их запахе, вкусе, консистенции, цвете, примесях (остатки пищи, желчь, кровь).
Важно выяснить, изменилась ли интенсивность болей после рвоты, вызывает ли больной рвоту искусственно для прекращения болей, какие мероприятия способствуют прекращению рвоты.
Желудочная рвота возникает в фазу желудочного пищеварения (после еды через 1—1,5 ч и позже). В ней содержится примесь пищи, принятой недавно. После рвоты состояние больного улучшается, боли прекращаются. Большой объем рвотных масс с бродильным или гнилостным запахом, с примесью пищи, принятой накануне или за несколько дней до рвоты, наблюдается при стенозе пилоробульбарной зоны (язва, опухоль). Примесь желчи является признаком рефлюкса дуоденального содержимого в желудок.
Кровавая рвота наблюдается при кровотечении из верхнего отдела желудочно-кишечного тракта. Частой его причиной является язва двенадцатиперстной кишки или желудка, варикозное расширение вен пищевода, эрозивный гастрит, синдром Мэллори—-Вейса, рак желудка. Окраска рвотных масс зависит от длительности нахождения крови в желудке.
Если в рвотных массах содержится неизмененная кровь со сгустками, то есть основание утверждать что у больного имеется обильное кровотечение и переполнение желудка кровью. Рвотные массы, похожие на кофейную гущу, образуются при сравнительно длительном пребывании крови в желудке. Темный цвет появляется вследствие превращения гемоглобина в солянокислый гематин под влиянием соляной кислоты.
"Каловая рвота" — признак свища между желудком и поперечной ободочной кишкой. Причинами возникновения свища могут быть послеоперационная пептическая язва тощей кишки, пенетрировавшая в нее, опухоль желудка, прорастающая в нее, опухоль поперечной ободочной кишки, прорастающая в желудок.
Фекалоидная рвота возникает при кишечной непроходимости, тяжелом парезе кишечника, т. е. при паралитической непроходимости.
Рвота нервного (центрального) происхождения наблюдается при гипертонических кризах, острых нарушениях мозгового кровообращения, травмах головы, при менингитах, абсцессах головного мозга, опухолях головного мозга. Она возникает без предшествующей тошноты, после нее не наблюдается облегчения головных болей.
При почечной недостаточности, диабете рвота связана с эндогенной или экзогенной интоксикацией.
Расстройства стула (запор, понос). Запор — длительная задержка кала в толстой кишке (более 48 ч).
Органические запоры вызываются механическим препятствием (опухоль, язвы, рубцы, дивертикулит, спайки, аномалии развития кишечника), функциональные обусловлены дискинезией толстой кишки с преобладанием спазма или атонии.
Понос (диарея) — частое опорожнение кишечника с выделением неоформленных каловых масс в связи с усилением перистальтики кишечника (в толстой кишке вода не успевает всосаться).
Ложный, или "запорный", понос наблюдается при вторичном разжижении каловых масс вследствие кишечной гиперсекреции, возникающей при длительном застое каловых масс в толстой кишке проксимальнее опухоли.