ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48105
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Неспецифический язвенный колит относят к предраковым заболеваниям.
Дифференциальная диагностика. Неспецифический язвенный колит дифференцируют от дизентерии (бактериологические и серологические исследования), проктита, болезни Крона.
Лечение. Консервативное лечение неспецифического язвенного колита включает диету с преобладанием белков, ограничением количества углеводов, исключением молока; назначают десенсибилизирующие средства и ан-тигистаминные препараты; витамины (А, Е, С, К, группы В). Хорошие результаты дает лечение сульфасалазином и его аналогами, обладающими антибактериальными и иммуносупрессивными свойствами. Одновременно назначают кортикостероидные гормоны (преднизолон, гидрокортизон, дек-саметазон): преднизолон внутрь по 20—40 мг в день и в виде микроклизм (по 20 мг два раза в день), при тяжелой форме — внутривенно. Назначают парентеральное питание, инфузионную терапию для корригирования потерь воды, электролитов, восстановления кислотно-основного состояния. При снижении гемоглобина до 100 г/л показано переливание компонентов жрови. Иммуносупрессоры (азатиоприн, циклоспорин и др.) применяют в случаях гормональной резистентности для уменьшения доз кортикостерои-дов, а также для снижения вероятности рецидива заболевания.
Хирургическое лечение показано при развитии осложнений, угрожающих жизни больного (профузное кровотечение, перфорация кишки, токсическая дилатация). При тяжелой форме болезни операция показана, если интенсивное лечение в течение 5 дней не принесло успеха. Показания к хирургическому лечению возникают также при непрерывном или часто обостряющемся течении заболевания, не купирующемся консервативными мероприятиями.
Основная цель оперативного лечения — удаление пораженной части толстой кишки. При тотальном поражении наиболее радикальной операцией является колопроктэктомия. Раньше операцию завершали илеостомой по Brooke. В этом случае из илеостомы непрерывно выделяется кишечное содержимое, больной должен постоянно носить калоприемник, испытывать ограничения в семейной и социальной жизни. Многие отказываются от этого типа операции, да и у хирургов она не вызывает энтузиазма. Для устранения этого недостатка Коек (1969, 1973) предложил удерживающую илеостомию с формированием резервуара из соединенных анастомозами нескольких петель подвздошной кишки. В этом случае тонкокишечное содержимое удерживается некоторое время в созданном резервуаре, что позволяет обходиться без ка-лоприемника. Недостатком операции является большое число осложнений.
Ravitch и Sabiston (1947) предложили производить сфинктерсохраняю-щую операцию. Для этого производят резекцию пораженной кишки с сохранением небольшой культи прямой кишки и анального сфинктера. Пораженную слизистую оболочку культи прямой кишки иссекают до анального сфинктера, т. е. удаляют всю воспаленную слизистую оболочку. Подвздошную кишку низводят через демукозированную культю и накладывают эндоректальный илеоанальный анастомоз. Преимуществом операции является радикальность иссечения пораженной кишки, сохранение парасимпатической иннервации мочевого пузыря и гениталий, сохранение сфинктера, функции мочевого пузыря и половой функции, избавление от илеостомы. Для того чтобы избежать частого жидкого стула (недостаток операции), формируют резервуар из петель тонкой кишки, а затем накладывают илеоанальный анастомоз.
Если позволяет общее состояние пациента, то применяют одномоментную резекцию пораженной толстой кишки с сохранением части прямой кишки и формированием илеоректоанастомоза. Однако операция является недостаточно радикальной — сохраняется пораженная слизистая оболочка в культе прямой кишки, где изъязвления наблюдаются наиболее часто. После операции для ликвидации воспаления необходимо продолжать лечение медикаментозными средствами.
Операцию проктоколэктомии выполняют одномоментно, если позволяет состояние пациента, или в 2—3 этапа. В этом случае сначала накладывают илеостому и проводят интенсивное медикаментозное лечение. После улучшения состояния пациента, спустя 3 — 6 мес, производят проктоколэктомию с применением одного из вариантов формирования илеостомы (по Brooke или с резервуаром по Коек).
В последние годы применяют субтотальную резекцию пораженной кишки с выведением илеостомы и сигмостомы [Федоров В.Д., 1982], что позволяет резко уменьшить интоксикацию. Сохраненную часть сигмовидной и прямой кишки подвергают интенсивному системному и местному лечению. После стихания воспаления в слизистой оболочке сохраненной части сигмовидной и прямой кишки производят восстановительную операцию с наложением илеосигмоанастомоза или илеоректоанастомоза. Этот тип операции сохраняет резервуарную функцию и анальный сфинктер. Однако при операции недостаточно радикально иссекаются воспаленные отделы кишечника, в которых часто наблюдаются наиболее выраженные изменения слизистой оболочки (прямая и сигмовидная кишка), опасность рецидива болезни.
При сегментарном язвенном колите иссекают только пораженный сегмент кишки с наложением анастомоза конец в конец. Проктэктомию производят преимущественно при массивных кровотечениях из прямой кишки.
Международный опыт лечения язвенного колита показал преимущество колопроктэктомии с формированием одного из вариантов илеоанального анастомоза. Более 90% оперированных довольны результатами этой операции. Качество жизни удовлетворяет пациентов, так как они испытывают лишь незначительные ограничения в повседневной жизни.
Несомненно, наиболее радикальной операцией является колопроктэктомия, но при этом возникает вопрос, почему в одних клиниках этим способом лечат почти половину поступивших больных, в других — не более 10%. Разница в частоте радикальных операций объясняется недостаточной квалификацией, неполной осведомленностью и энтузиазмом хирургов в лечении этого тяжелейшего заболевания. Больных с тяжелым язвенным колитом необходимо концентрировать в специализированных отделениях, где имеются искусный персонал и условия для интенсивной терапии.
Болезнь Крона поражает преимущественно подвздошную кишку, имеет много общего с язвенным колитом в патогенезе и течении болезни (см. "Тонкая кишка").
23.3. Дивертикулы и дивертикулез
Дивертикулы ободочной кишки могут быть истинными и ложными. Истинный дивертикул представляет собой грыжеподобное выпячивание всех слоев стенки кишки размером от нескольких миллиметров до нескольких сантиметров. Истинные дивертикулы встречаются редко; они являются врожденными. При ложных дивертикулах через дефект в мышечной оболочке кишки выпячивается только слизистый и подслизистый слои, покрытые снаружи серозной оболочкой. Дивертикулы бывают одиночными (дивертикул) и множественными (дивертикулез).
Обычно дивертикулезом называют множественные ложные дивертикулы. Дивертикулез встречается более чем у 50% лиц старше 40 лет. С возрастом заболеваемость возрастает. У женщин дивертикулез встречается с такой же частотой, как у мужчин. Заболеваемость дивертикулезом в XX столетии значительно возросла. По данным аутопсии, в 1910 г. дивертикулез был обнаружен у 5%, а в 1970 — уже у 40%. Это объясняется, с одной стороны, лучшим распознаванием дивертикулеза, с другой — изменением условий жизни и питания. У жителей Европы и США дивертикулез локализуется в левой половине толстой кишки, а у жителей Азии — в правой. Следовательно, возникновение дивертикулеза связано не только с характером питания, но и с другими факторами.
Этиология и патогенез. Врожденные дивертикулы развиваются вследствие нарушений, возникающих в период эмбрионального развития. Ложные дивертикулы (дивертикулез) являются приобретенными. Причиной их появления могут быть многие факторы: бедная клетчаткой и шлаками пища, вызывающая запоры и повышение давления в толстой кишке, особенно в сигме и нисходящем отделе; наличие отверстий в местах, где сосуды проникают в стенки кишки; воспалительные процессы в кишке, ослабляющие ее стенку; возраст, гиподинамия, механический фактор. Недостаток растительной, богатой клетчаткой пищи является наиболее важным фактором, оказывающим влияние на перистальтическую активность толстой кишки, находящуюся под контролем миогенных, нервных и гормональных воздействий. Моторная функция толстой кишки — сложный процесс, предназначенный для продвижения фекалий в дистальном направлении, всасывания воды, электролитов и ряда других компонентов пищи.
У пациентов с дивертикулезом наблюдается избыточная сократительная способность мышечной оболочки на пищевые и гормональные воздействия, способствующая повышению давления в просвете кишки, особенно в нисходящем отделе и сигме. Усиленные сокращения приводят к гипертрофии мышечной оболочки кишки. Продвижение фекалий осуществляется координированными сегментарными сокращениями, которые разделяют просвет толстой кишки на камеры. Сокращение камеры вызывает повышение давления в ней, способствующее проталкиванию содержимого в следующую открытую, свободную камеру. После опорожнения давление в камере снижается. Аналогичный процесс происходит в следующей камере данного сегмента кишки. Таким образом, один конец камеры остается открытым, поэтому фекалии продвигаются в дистальном направлении. Если дистальный конец камеры оказывается временно закрытым в связи с нарушением моторики кишки, то давление в камере понижается за счет перемещения содержимого в проксимальном направлении. Если некоторые камеры в данном сегменте оказываются закрытыми с обоих концов, то сокращения сегмента кишки становятся смешивающими, а не пропульсивными, давление в камере резко возрастает, достигает 90 мм рт.ст. и более. Высокое давление в просвете предрасполагает к выпячиванию слизистой оболочки и подслизистого слоя через слабые участки стенки кишки, подобно выпячиванию грыжи. Такими участками обычно являются места, через которые сосуды проникают в стенку кишки. В результате продолжительного функционирования этого механизма возникает дивертикулез (рис. 23.1).
Патологоанатомическая
картина. Дивертикул
представляет собой выпячивание
стенки кишки, имеющее шейку длиной 3 —
5 мм и тело диаметром0,5—1,5 см. Наиболее
часто дивертикулы располагаются в
сигмовидной ободочной кишке и левой
половине ободочной кишки (70—85%). По мере
увеличения дивертикула его стенки
истончаются, слизистая оболочка
атрофируется, создаются условия для
перфорации и других осложнений. В
дивертикуле из-за застоя кала образуются
эрозии, язвы, развивается воспалительный
проц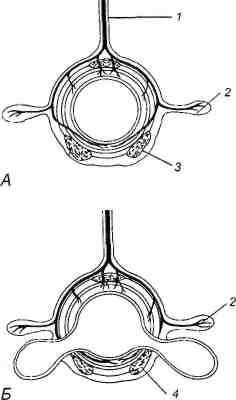 есс
(дивертикулит).
есс
(дивертикулит).
Рис. 23.1. Формирование дивертикула. А. Нормальная ободочная кишка в поперечном сечении. В. Положение дивертикулов по отношению к продольным мышечным лентам (тениям) и пенетрирующим кишечную стенку кровеносным сосудам.
1 — брыжейка и сосуды, питающие кишку; 2 — жировые подвески с сосудами; 3 — тениа; 4 — дивертикулы.
Клиническая картина и диагностика. Принято выделять 3 основные клинические формы дивер-тикулеза: 1) дивертикулез без клинических проявлений, случайно выявляемый при исследовании кишечника при диспансерном осмотре; 2) дивертикулез с клиническими проявлениями; 3) дивер-тикулез, сопровождающийся осложнениями (дивертикулит, параколиче-ские абсцессы, внутренние и наружные свищи, перфорация, кровотечение) (рис. 23.2).
С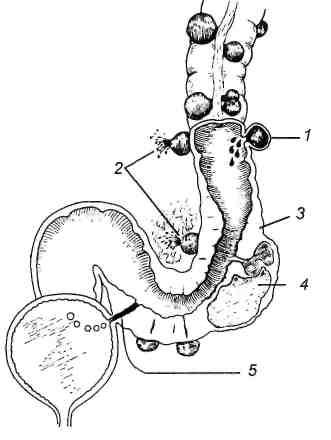 развитием дивертикулита (у 10—20% больных)
появляются боли в левом нижнем
квадранте живота, усиливающиеся при
пальпации. Обычно прощупывается
спастически сокращенная болезненная
кишка. При более выраженном дивертикулите
наблюдается неустойчивый стул (смена
запоров поносами), снижается аппетит,
появляется тошнота, изредка рвота. При
этом воспаление сопровождается довольно
интенсивными болями в животе, повышением
температуры тела, лейкоцитозом. Пальпация
живота в зоне поражения вызывает резкую
боль, умеренное напряжение мышц.
развитием дивертикулита (у 10—20% больных)
появляются боли в левом нижнем
квадранте живота, усиливающиеся при
пальпации. Обычно прощупывается
спастически сокращенная болезненная
кишка. При более выраженном дивертикулите
наблюдается неустойчивый стул (смена
запоров поносами), снижается аппетит,
появляется тошнота, изредка рвота. При
этом воспаление сопровождается довольно
интенсивными болями в животе, повышением
температуры тела, лейкоцитозом. Пальпация
живота в зоне поражения вызывает резкую
боль, умеренное напряжение мышц.
Клиническая картина дивертикулита поперечной ободочной кишки может напоминать язвенную болезнь желудка и двенадцатиперстной кишки, а дивертику-лита восходящей ободочной кишки — острый аппендицит. При перфорации дивертикула в свободную брюшную полость развивается перитонит, при перфорации в забрюшинную клетчатку — флегмона, при перфорации в клетчатку, расположенную между листками брыжейки толстой кишки, — параколический абсцесс. Гнойные осложнения проявляются свойственными им симптомами.
Рис. 23.2. Осложнения дивертикула.
1 — кровотечение; 2 — перфорация; 3 — стриктура, непроходимость; 4 — абсцесс; 5 — коловезикальнам фистула (по Цоллингеру).
Другим осложнением дивертикулита являются формирующиеся в замкнутой полости дивертикула абсцессы. Прорыв абсцесса в кишку ведет к выздоровлению. При прорыве абсцесса в брюшную полость развивается перитонит, при прорыве в подпаявшийся полый орган — внутренний свищ. Чаще всего свищи возникают между петлями кишки, мочевым пузырем и влагалищем. Возможно возникновение наружных свищей. Пузырно-кишечные свищи, проявляющиеся пиурией, выделением газа или частиц кала при мочеиспускании, обычно образуются у мужчин.
Кровотечение наблюдается у 3—5% больных дивертикулезом толстой кишки, возникает внезапно, нередко бывает профузным и проявляется как общими симптомами кровопотери (слабость, головокружение, бледность, тахикардия и др.), так и примесью малоизмененной крови в кале (в зависимости от локализации дивертикула). Механизм этого осложнения заключается в аррозии артериального сосуда, расположенного у шейки дивертикула. Длительно существующий дивертикулит ведет к спаечному процессу, следствием которого нередко является непроходимость кишечника.
Диагностика дивертикулеза основывается на данных анамнеза, результатах рентгенологического и колоноскопического исследований. На рентгенограммах, полученных во время ирригоскопии, бывают отчетливо видны выпячивания небольших размеров, выходящие за пределы наружного контура кишки. Они хорошо заметны после опорожнения кишки и раздувания ее воздухом. При колоноскопии ощущается некоторое препятствие при продвижении инструмента через пораженный дивертикулезом сегмент кишки, обусловленное спазмом и гипертрофией стенки. Можно увидеть устья дивертикулов, воспалительные изменения слизистой оболочки в зоне их расположения. Следует помнить, что грубое колоноскопическое и рентгенологическое исследования опасны в связи с возможностью перфорации дивертикула.
Лечение. Консервативное лечение включает диету, богатую растительной клетчаткой, спазмолитики, прокинетики (цизаприд, метеоспазмил и др.). Следует воздерживаться от назначения слабительных средств, так как можно вызвать повышение давления в кишке. Больные с острым дивертикули-том, сопровождающимся высокой температурой тела и другими признаками синдрома системной реакции на воспаление, подлежат госпитализации. В этих случаях назначают антибиотики (сочетание цефалоспорина последнего поколения, метронидазола и гентамицина или другого препарата из группы аминогликозидов), инфузионную терапию для коррекции водно-электролитных нарушений и дезинтоксикации. В качестве послабляющего при запорах рекомендуется использовать лактулозу (нормазе) по 30 мл ежедневно.
Хирургическое лечение проводят при перфорации дивертикула, непроходимости кишечника, внутренних свищах, массивном кровотечении, тяжелом дивертикулезе с частыми эпизодами дивертикулита при безуспешности консервативного лечения. При дивертикулите толстой кишки удаляют пораженный участок кишки (гемиколэктомия, резекция сигмовидной ободочной кишки). Для снижения внутрикишечного давления целесообразно сочетать эти операции с миотомией ободочной кишки.
Хирургическому лечению подлежат до 30% больных с кровотечением (промывается кровоточащий сосуд, инвагинируется дивертикул в просвет кишки, если это удается технически). Смертность при экстренных операциях достигает 20%.