ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48180
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Лечение. Применяют консервативное и оперативное лечение. Консервативное лечение показано больным, у которых с помощью УЗИ, пункционной биопсии подозрительных узлов под контролем УЗИ и маммографии удается исключить злокачественный характер заболевания. Оно должно быть направлено на коррекцию имеющегося гормонального дисбаланса. Для лечения фиброзно-кистозной мастопатии с успехом применяют даназол (данол), синтетический дериват этистерона, подавляющий продукцию гипофизом гонадотропных (фолликулостимулирующих и лютеинизирующих гормонов. При лечении этим препаратом у большинства больных уменьшаются размер и число узловатых образований в молочной железе, исчезают боли, уменьшается плотность ткани железы, увеличивается слой подкожной жировой клетчатки (по данным УЗИ и маммографии). При дефиците прогестерона используют прогестин, эстропрогестин. С хорошим эффектом применяют антиэстрогены (тамоксифен, линэстренол) и энзимо-терапию, используя для этих целей вобэнзим. Исследования показали, что эффективность вобэнзима выше, чем линэстренола. Наряду с этим рекомендуют антипролактиновые препараты (бромокриптин), витамины. Из пищевого рациона следует исключить кофе, крепкий чай, шоколад. При мас-тодинии и легких формах мастопатии применяют мастодинон или другие обезболивающие средства. Крупные кисты аспирируют под контролем УЗИ или удаляют.
При мастопатии, сопровождающейся пролиферацией и атипией клеток, резецируют наиболее измененную часть железы. При распространенном поражении и подозрении на рак производят подкожную или простую мастэк-томию. При узловой мастопатии показана секторальная резекция молочной железы со срочным гистологическим исследованием макропрепарата.
5.5.2. Выделения из сосков
Встречаются нередко и обычно не связаны с раком; часто пугают женщин и смущают врачей. При беседе с пациенткой важно выяснить, имеются ли выделения из обоих сосков или из одного, из одного молочного протока или из нескольких, а также уточнить, содержат ли выделения кровь.
Молочного вида выделения называются галактореей. Она может быть вызвана избытком пролактина (если нет лактации или лактация недавно прекратилась). Для дифференциальной диагностики содержание пролактина в крови определяют радиоиммунным способом. Диагноз подтверждается, если отделяемое имеет вид молока, содержит лактозу, жир и специфический для молока белок.
Выделения из одного соска, непохожие на молоко, вытекающие из одного протока, заслуживают специального исследования и внимания врача, хотя и в этих случаях рак встречается редко (5,9%).
При раке выделения имеют кровянистый характер, отмечается положительная реакция на гемоглобин (кровоточащая молочная железа). Диагноз уточняется с помощью УЗИ, маммографии, дуктографии.
Наиболее частой причиной выделений из одного молочного протока является внутрипротоковая папиллома в одном из широких субареолярных протоков, расположенных непосредственно под соском. При фиброзно-кистозной мастопатии могут наблюдаться выделения из нескольких протоков, но при этом одновременно обнаруживаются патологические изменения в железе.
Субареолярные молочные протоки нередко подвергаются воспалению с последующей дилатацией больших протоков и коллекторов под соском. Эти изменения довольно часто наблюдаются у пожилых женщин в стареющей молочной железе и обычно проявляются выделениями из нескольких протоков.
Таким образом, выделения из двух сосков и нескольких протоков не являются хирургической проблемой. Выделения из одного протока не обязательно связаны с раком, если в них отсутствует кровь и не определяется опухоль. При кровянистых выделениях из одного протока необходимо произвести биопсию для установления диагноза. В большинстве случаев при этом обнаруживается внутрипротоковая папиллома, реже — ранний рак.
5.5.3. Галактоцеле
Это киста, наполненная молоком, имеет гладкую округлую четко отграниченную поверхность, легко смещается в ткани железы. Появляется после прекращения кормления ребенка молоком, а иногда через 8—10 мес после того, как лактация закончится. Патогенез мало известен. Полагают, что определенную роль в развитии галактоцеле играет свертывание молока в протоке. Киста обычно располагается в центре железы или под соском. При аспирации содержимого кисты получают густой, сливкообразный материал темно-зеленого или коричневого цвета, похожего на гной. Посев, как правило, стерильный.
Лечение. Аспирация содержимого. Операция показана, когда жидкость не удается аспирировать или при инфицировании кисты.
5.5.4. Гинекомастия
При заболевании (истинная гинекомастия) наблюдается увеличение объема всех тканей молочной железы, их гиперплазия. Некоторые специалисты рассматривают это заболевание молочных желез у мужчин как дисгормо-нальное, иногда связанное с нарушением функции эндокринных желез (половых желез, гипофиза, коркового вещества надпочечников).
Клиническая картина и диагностика. В большинстве случаев гинекомастия появляется без всякой причины, особенно у мальчиков в 13—17-летнем возрасте. Она отличается от гинекомастии мужчин зрелого возраста (50 лет и старше). Увеличение молочных желез у подростков наблюдается довольно часто, бывает дву- и односторонним. При двусторонней гинекомастии у мальчиков она с возрастом самостоятельно исчезает. При односторонней локализации гинекомастия причиняет молодым людям косметические неудобства, однако торопиться с операцией нет оснований. Хирургическое вмешательство может быть применено при отсутствии регресса железы или неприемлемого с косметической точки зрения увеличения железы.
У мужчин старшего возраста гинекомастия встречается нередко и может самостоятельно исчезать. Увеличенная железа, помимо косметических неудобств, причиняет иногда боль при дотрагивании до соска, вызывает ощущение напряжения, дискомфорта. При пальпации определяется гладкая, твердая, дисковидная, симметрично расположенная ниже ареолы ткань железы. Некоторые часто употребляемые медикаменты могут вызывать обострение гинекомастии (дигоксин, фенотиазины, эстрогены, теофиллин). Следует напомнить, что гинекомастия может наблюдаться как симптом другого заболевания (цирроз печени, почечная недостаточность, дистрофия вследствие неполноценного питания). В отличие от гинекомастии молочная железа при раке безболезненна, асимметрично расположена ниже или сбоку от ареолы. Она может быть фиксирована к коже или к глубжерасположен-ной фасции, ограниченно подвижна. При гинекомастии у пациентов старшего возраста, так же как в пубертатном периоде, специального лечения не проводят, если нет подозрений на наличие рака или не возникают значительные косметические неудобства.
Лечение. По настоятельной просьбе пациента производят подкожное удаление железы (субкутанная мастэктомия) с сохранением соска (срочное гистологическое исследование показано во всех случаях).
5.6. Опухоли молочной железы
5.6.1. Доброкачественные опухоли
Патологоанатомическая картина. Опухоль состоит из пролиферирую-щих эпителиальных элементов и соединительной ткани. Различают пери-и интраканаликулярные фиброаденомы. Размеры опухоли различны — от микроскопических до гигантских (листовидная опухоль молочной железы).
 К
К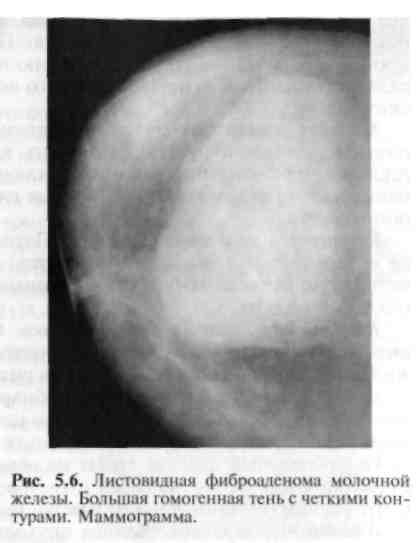 линическая
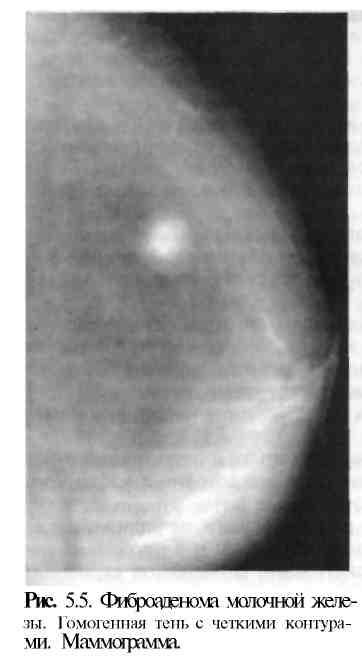
картина и диагностика. Фиброаденома
имеет округлую форму, четкие контуры,
ровную гладкую поверхность, не спаяна
с окружающими тканями. Пальпация ее
безболезненна. При пальпации молочной
железы в положении лежа опухоль не
исчезает. На маммограмме видна тень
округлой формы с четкими контурами
(рис. 5.5). Более информативно УЗИ, так как
позволяет выявить полость кисты и тем
самым помочь дифференциальной
диагностике между кистой и фиброаденомой.
У пожилых женщин в фиброаденоме на фоне
выраженного фиброза могут быть выявлены
отложения кальция. При гистологическом
исследовании отмечаются разные
составляющие повышенного риска
малигнизации, особенно у молодых женщин.
линическая
картина и диагностика. Фиброаденома
имеет округлую форму, четкие контуры,
ровную гладкую поверхность, не спаяна
с окружающими тканями. Пальпация ее
безболезненна. При пальпации молочной
железы в положении лежа опухоль не
исчезает. На маммограмме видна тень
округлой формы с четкими контурами
(рис. 5.5). Более информативно УЗИ, так как
позволяет выявить полость кисты и тем
самым помочь дифференциальной
диагностике между кистой и фиброаденомой.
У пожилых женщин в фиброаденоме на фоне
выраженного фиброза могут быть выявлены
отложения кальция. При гистологическом
исследовании отмечаются разные
составляющие повышенного риска
малигнизации, особенно у молодых женщин.
Фиброаденома (аденофиброма) — доброкачественная опухоль молочной железы, наиболее часто встречающаяся в возрасте 15—35 лет в основном (90%) в виде одиночного узла. Некоторые исследователи относят фиброаденому к дисгормональным дисплазиям.
Лечение. Опухоль обычно удаляют вместе с выраженной капсулой и небольшим количеством окружающей молочную железу ткани. У молодых женщин при операции следует позаботиться о косметическом результате. Разрез рекомендуют делать по краю ареолы. Затем несколько туннелируют ткань для доступа и удаления аденомы. При удалении ее одновременно убирают минимум здоровой ткани для получения хорошего косметического результата. Швы в глубине раны не накладывают. В Европе при уверенности в диагнозе фиброаденомы небольших размеров не удаляют. Фиброаденомы больших размеров (около 5 см в диаметре), наблюдающиеся иногда у молодых женщин, подлежат удалению и срочному гистологическому исследованию. По клиническим данным фиброаденому почти невозможно отличить от гамартомы. В таких случаях опухоль подлежит удалению.
Листовидная опухоль молочной железы является разновидностью периканаликулярной фиброаденомы. Она имеет характерную слоистую структуру, хорошо отграничена от окружающих тканей, однако настоящей капсулы не имеет. Часто она спаяна с кожей, быстро увеличивается в размерах. При достаточно больших размерах опухоли появляются истончение и синюшность кожи над ней. Листовидная фиброаденома иногда подвергается злокачественному перерождению и метастазирует в кости, легкие и другие органы (рис. 5.6).
Лечение. Хирургическое вмешательство является основным методом лечения. Объем операции зависит от размеров опухоли. При малых размерах производят секторальную резекцию, при новообразованиях диаметром более 8—10 см — простую мастэктомию. Удаленная опухоль подлежит срочному гистологическому исследованию. При злокачественном перерождении производят радикальную мастэктомию по Пейти. Дальнейшее лечение определяется данными гистологического исследования удаленных лимфатических узлов.
Аденома, гамартома молочной железы встречаются редко. Обе опухоли плотные, имеют округлую форму, их трудно отличить от фиброаденомы. Аденома четко отграничена от окружающей ткани молочной железы. Уточнение диагноза возможно лишь после гистологического исследования макропрепарата.
Кровоточащая молочная железа. Патологическое выделение кровянистого содержимого из соска наблюдается при внутрипротоковой папилломе, которая может возникнуть как в крупных протоках, связанных с соском, так и в более мелких.
Клиническая картина и диагностика. Основным симптомом заболевания является выделение из сосков желтовато-зеленой, бурой или кровянистой жидкости, иногда сопровождающееся сильными болями в молочной железе.
Дуктография дает возможность обнаружить дефекты наполнения в протоках, точно определить локализацию папиллом. Дефекты наполнения имеют четкие контуры, округлые очертания.
Окончательный диагноз ставят на основании данных цитологического исследования вьщелении из соска и гистологического исследования удаленного центрального (подареолярного) участка молочной железы.
Липома — доброкачественная опухоль, развивающаяся из жировой ткани, обычно располагается над тканью молочной железы и в ретромаммар-ном пространстве. Опухоль мягкой консистенции, дольчатого строения. Встречается чаще у пожилых женщин. На маммограмме выявляется в виде просветления с четкими ровными контурами на фоне более плотной железистой ткани.
Лечение. Удаление опухоли.
5.6.2. Злокачественные опухоли
5.6.2.1. Рак
Рак молочной железы — злокачественная опухоль, развивающаяся обычно из эпителия молочных протоков (80%) и долек железы.
Заболеваемость раком молочной железы у женщин неуклонно увеличивается в последние десятилетия и занимает одно из первых мест среди злокачественных новообразований. Частота рака молочной железы колеблется от 80 (США) и 76,1 (Великобритания) до 48,4 (ФРГ) и 46 (Россия) на 100 000 женского населения. Рак молочной железы среди мужчин составляет 0,2 на 100 000 человек. В Москве и Санкт-Петербурге рак молочной железы — наиболее частое онкологическое заболевание у женщин. Заболеваемость женщин, живущих в крупных городах, выше, чем у проживающих в сельской местности. Наиболее часто болеют женщины в возрасте 50—60 лет. По американской статистике, для женщин в возрасте 35 лет риск заболеть раком молочной железы по истечении 20 лет, т. е. к 55 годам, составляет всего 2,5%; для женщин 50-летнего возраста опасность развития рака в период до 75 лет равна 5%.
Этиология. Причиной, способствующей развитию рака молочной железы, является сочетание нескольких факторов риска: 1) наличие рака молочнои железы у прямых родственников; 2) раннее менархе; 3) позднее наступление менопаузы; 4) поздние первые роды (после 30 лет), не рожавшие женщины; 5) фиброкистозная мастопатия при наличии участков атипической гиперплазии эпителия молочных желез; 6) внутрипротоковый или дольковый рак in situ в анамнезе (инвазивный или неинвазивный); 7) мутация генов BRCA-1, BRCA-2 и BRCA-3.
BRCA-1 предрасполагает к появлению рака молочных желез и яичников. BRCA-2 имеет отношение только к риску возникновения рака молочных желез. Оба гена BRCA-1 и BRCA-2 в 75% случаев имеют отношение к наследственному раку молочных желез.
Повышение эстрогенной активности, избыточный синтез половых гормонов или введение их в организм по медицинским показаниям стимулируют пролиферацию эпителия молочных желез, способствуют развитию его атипии. Хронические воспалительные процессы в женских половых органах, послеродовые маститы, приводящие к прекращению лактации, расстройства менструально-овариальной функции также могут рассматриваться как предрасполагающие факторы к возникновению рака молочной железы.