ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48155
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Аневризмы брюшной аорты. По данным патологоанатомических вскрытий, такие аневризмы наблюдаются в 0,16—1,06% случаев.
Этиология и патогенез. К развитию аневризм брюшной аорты приводят те же заболевания, которые вызывают образования аневризм грудной аорты. Основной причиной является атеросклероз.
По локализации выделяют следующие типы аневризм брюшного отдела аорты:
I тип — аневризма проксимального сегмента брюшной аорты с вовлечением висцеральных ветвей;
II тип — аневризма инфраренального сегмента без вовлечения бифуркации;
-
тип — аневризма инфраренального сегмента с вовлечением бифуркации аорты и подвздошных артерий;
-
тип — тотальное поражение брюшной аорты.
V подавляющего большинства больных аневризмы располагаются ниже уровня отхождения почечных артерий.
Можно также разделить аневризмы по их величине на малые (диаметром до 6 см) и большие (более 6 см). Существует прямая зависимость между размерами аневризм и их склонностью к разрывам. При малых аневризмах выживаемость в течение 1 года составляет 75%, в течение 5 лет — 48%. Если диаметр аневризмы больше 6 см, то выживаемость в течение года — 50%, в течение 5 лет — лишь 6% .
Клиническая картина и диагностика. Наиболее постоянным симптомом являются боли в животе. Они локализуются обычно в околопупочной области или в левой половине живота, могут быть непрерывными ноющими или приступообразными; иногда иррадиируют в поясничную или паховую область, у некоторых больных локализуются преимущественно в спине. Боли возникают вследствие давления аневризмы на нервные корешки спинного мозга и нервные сплетения забрюшинного пространства. Нередко больные жалуются на чувство усиленной пульсации в животе, ощущение тяжести и распирания в эпигастральной области, вздутие живота. Иногда снижается аппетит, появляются тошнота, рвота, отрыжка, запоры, похудание, что связано с компрессией желудочно-кишечного тракта либо с вовлечением в патологический процесс висцеральных ветвей брюшной аорты. Аневризма брюшной аорты может протекать бессимптомно. При осмотре больных в горизонтальном положении нередко выявляют усиленную пульсацию аневризмы. При пальпации в верхней половине живота, чаще слева от средней линии, определяют пульсирующее опухолевидное образование плотно-эластической консистенции, безболезненное или малоболезненное, чаще неподвижное. При аускультации над образованием выявляют систолический шум, проводящийся на бедренные артерии.
Пальпируемую аневризму иногда принимают за опухоль брюшной полости или почки, однако наличие пульсаций и систолического шума (в 75% случаев) помогает поставить правильный диагноз.
Д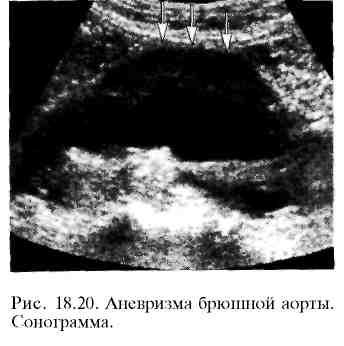 ля
диагностики аневризм брюшной аорты
используют УЗИ (рис. 18.20), КТ или МРТ. На
поперечных срезах аневризма
представляется в виде полостного
образования округлой формы. В продольной
плоскости исследования веретенообразная
аневризма имеет форму овала. Мешотчатая
аневризма характеризуется выбуханием
одной из стенок. При отсутствии
пристеночных тромбов просвет аневризмы
остается однородным, не содержащим
включений. Гораздо чаще внутри
аневризматического расширения
определяются неоднородные структуры,
которые представляют собой пласты
фибрина, тромботические и атероматозные
массы, составляющие "тромботическую
чашку".
ля
диагностики аневризм брюшной аорты
используют УЗИ (рис. 18.20), КТ или МРТ. На
поперечных срезах аневризма
представляется в виде полостного
образования округлой формы. В продольной
плоскости исследования веретенообразная
аневризма имеет форму овала. Мешотчатая
аневризма характеризуется выбуханием
одной из стенок. При отсутствии
пристеночных тромбов просвет аневризмы
остается однородным, не содержащим
включений. Гораздо чаще внутри
аневризматического расширения
определяются неоднородные структуры,
которые представляют собой пласты
фибрина, тромботические и атероматозные
массы, составляющие "тромботическую
чашку".
Учитывая отчетливую визуализацию тромботических масс при УЗИ, КТ и МРТ, эти методы (в отличие от традиционной ангиографии) позволяют определить истинные размеры аневризмы с точностью до 2 мм. УЗИ, КТ и МРТ позволяют достоверно судить о распространении аневризмы на грудной отдел аорты, висцеральные ветви и подвздошные артерии, определять протяженность аневризматического расширения, диаметр просвета, толщину тромботических масс, признаки истончения или расслоения стенки.
Показания к ангиографии возникают лишь тогда, когда проведенные исследования не дают достаточной информации. Для выполнения ангиографии используют методику Сельдингера.
Осложнения. Наиболее частым исходом заболевания является разрыв аневризмы. Чаще кровотечение происходит в забрюшинное пространство, реже — в брюшную полость, наблюдаются случаи прорыва в органы желудочно-кишечного тракта и нижнюю полую вену.
При разрыве аневризмы больные отмечают внезапное появление интенсивной боли в животе или резкое усиление имевшихся болей, тошноту, рвоту, общую слабость. При больших гематомах, сдавливающих почки, мочеточники и мочевой пузырь, боль может иррадиировать в паховую область и половые органы, иногда возникают дизурические явления.
Вслед за разрывом, как правило, развивается тяжелое шоковое состояние. При прорыве аневризмы в органы желудочно-кишечного тракта нередко наблюдаются рвота кровью и дегтеобразный стул. У некоторых больных нарушается кровообращение в нижних конечностях с похолоданием и онемением их, исчезновением пульса на периферических артериях вследствие сдавления подвздошных артерий гематомой.
При осмотре у значительной части больных определяют вздутие живота. Если прорыв аневризмы произошел в забрюшинное пространство, то живот чаще бывает мягким, если в свободную брюшную полость — появляются защитное напряжение мышц передней брюшной стенки и симптомы раздражения брюшины. У большинства больных в брюшной полости удается пальпировать болезненное пульсирующее образование, над которым выслушивается систолический шум.
Прорыв аневризмы в нижнюю полую вену всегда сопровождается быстро нарастающей сердечной недостаточностью по правожелудочковому типу.

В подобных случаях над пальпируемым образованием часто определяется систолическое дрожание ("кошачье мурлыканье").
Лечение. Обычно выполняют резекцию аневризмы с протезированием брюшной аорты (рис. 18.21). При больших аневризмах стенки аневризматического мешка интимно спаяны с окружающими тканями. В связи с этим его удаление сопряжено с опасностью повреждения крупных вен (нижняя полая, подвздошные), кишки, мочеточника. В этих случаях объем операции сводится к вскрытию аневризматического мешка, удалению из него тромботических масс и протезированию аорты.
В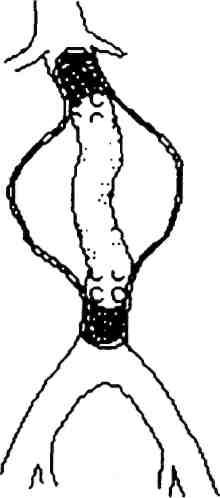 последние годы для лечения торакальных
и абдоминальных аневризм аорты стали
применять эндоваскулярное протезирование
(рис. 18.22). Проведение эндопротеза в аорту
осуществляется через артериотомическое
отверстие в бедренной артерии при помощи
специального проводника, снабженного
гемостатическим клапаном, предотвращающим
кровотечение во время манипуляций.
Имплантация эндопротеза преследует
цель "выключения" аневризматического
мешка из кровообращения. Указанная
техника находит применение у пациентов
с высоким риском традиционных
хирургических вмешательств. Аналогичный
подход используется в лечении аневризм
другой локализации (подвздошных,
подколенных артерий и др.).
последние годы для лечения торакальных
и абдоминальных аневризм аорты стали
применять эндоваскулярное протезирование
(рис. 18.22). Проведение эндопротеза в аорту
осуществляется через артериотомическое
отверстие в бедренной артерии при помощи
специального проводника, снабженного
гемостатическим клапаном, предотвращающим
кровотечение во время манипуляций.
Имплантация эндопротеза преследует
цель "выключения" аневризматического
мешка из кровообращения. Указанная
техника находит применение у пациентов
с высоким риском традиционных
хирургических вмешательств. Аналогичный
подход используется в лечении аневризм
другой локализации (подвздошных,
подколенных артерий и др.).
Прогноз. При аневризмах брюшной аорты прогноз неблагоприятный. Почти все больные погибают в течение первых 3 лет от разрыва аневризмы.
Рис. 18.22. Эндоваскулярное протезирование аневризмы брюшной аорты.
18.8.2. Аневризмы периферических артерий
Этиология и патогенез. Образование аневризм возможно в любом сосудистом бассейне: брахиоцефальных артериях, артериях вилизиева круга, висцеральных ветвях аорты, периферических артериях. Образование истинных аневризм связано с поражением сосудистой стенки различными патологическими процессами (атеросклероз, сифилис, узелковый периартериит и др.)- Ложные аневризмы образуются после огнестрельных и колотых ранений, реже — после тупой травмы. Их развитие возможно при узком раневом канале, небольшой зоне поражения мягких тканей, прикрытии раневого отверстия кожей или мягкими тканями. В этих условиях изливающаяся из стенки поврежденного сосуда кровь скапливается в окружающих тканях, расслаивая их, возникает периартериальная пульсирующая гематома. Образующиеся в ней сгустки оттесняются струей артериальной крови к периферии, спрессовываются и впоследствии организуются, в результате чего образуется соединительнотканная капсула. Таким образом пульсирующая гематома превращается в ложную аневризму. Учитывая все возрастающее количество выполняемых сосудистых операций, следует помнить о возможности образования ложных аневризм сосудистых анастомозов или реконструированных артерий, особенно в позднем послеоперационном периоде (рис. 18.23).
К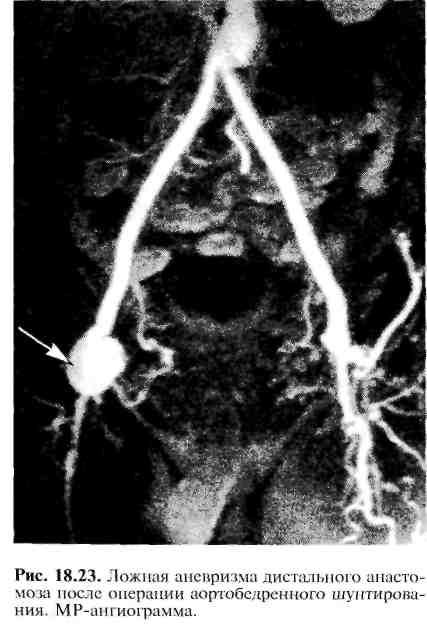 линическая
картина и диагностика. Больные
отмечают пульсирующее образование на
том или ином сегменте конечности.
линическая
картина и диагностика. Больные
отмечают пульсирующее образование на
том или ином сегменте конечности.
При осмотре на
месте артериальной аневризмы
определяют припухлость, нередко
пуль
сирующую. Она, как правило,
имеет плотноэластическую консистенцию,
округлую или овальную форму, четко
отграничена, пульсирует синхронно
с сокращениями сердца. При аускультации
над областью аневризмы выслушивают
систолический шум, который исчезает
при сдавлении приводящего участка
артерии. Пульсация к периферии от
аневризмы зачастую снижена.
Осложнениями аневризм являются разрыв аневризматического мешка с профузным, угрожающим жизни кровотечением; эмболия тромботическими массами, содержащимися в аневризме. При травматической аневризме возможны вспышка "дремлющей" инфекции и развитие флегмоны мягких тканей, окружающих аневризматический мешок ("нагноение аневризмы"). У ряда больных при аневризмах возникают тяжелые трофические расстройства и сердечные нарушения, лишающие их трудоспособности.
Диагноз не представляет трудностей при наличии пульсирующей припухлости и сосудистого шума. Для уточнения истинных размеров и формы аневризмы, локализации, состояния проксимального и дистального артериального русла, степени развития коллатерального кровообращения проводят ультразвуковое исследование и артериографию.
Лечение. Наиболее оптимальным является хирургическое лечение — резекция пораженного сегмента артерии с анастомозом конец в конец или замещением удаленного участка протезом. Лишь при небольших дефектах сосудистой стенки операция может быть закончена наложениями бокового сосудистого шва. У пациентов с высоким риском вмешательства может быть проведено внутрисосудистое протезирование специальным плотным эндопротезом.
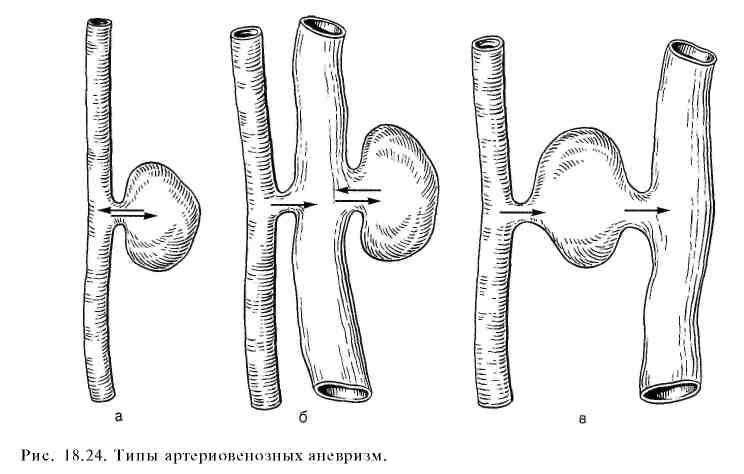
18.8.3. Артериовенозная аневризма
Этот вид аневризмы чаще всего имеет травматический генез и образуется вследствие одновременного повреждения артерии и вены (рис. 18.24, а, б, в). При комбинации венозной аневризмы с артериовенозным свищом наблюдают сочетание указанных видов аневризм. При длительном существовании артериовенознои аневризмы наступают значительные изменения стенки приводящей артерии, проявляющиеся в истончении мышечного слоя, фрагментации и очаговой деструкции внутренней эластичной мембраны, гиперэластозе адвентиции, что обусловливает увеличение диаметра артерии. В стенке вены, отходящей от аневризмы, напротив, происходит гипертрофия мышечной оболочки и развитие внутренней эластической мембраны. Эти изменения иногда ведут к значительному увеличению калибра вены.
Артериовенозные аневризмы и их комбинации вызывают тяжелые гемодинамические расстройства, для которых характерны нарушения как периферического кровообращения, так и центральной гемодинамики.
Патологический сброс артериальной крови в венозную систему вызывает нарушение венозного оттока и перегрузку правых отделов сердца. Вследствие венозного стаза расширяются поверхностные вены, возникают отек и трофические изменения дистальных отделов конечностей. Из-за повышенного притока крови к правому предсердию развивается рабочая гипертрофия миокарда, которая затем сменяется миогенной дилатацией и сердечной декомпенсацией.
Ввиду постоянного артериовенозного сброса аневризматический мешок обычно небольшой по размерам, менее напряжен, чем при артериальных аневризмах. В области аневризмы часто наблюдается расширение подкожных вен, которые иногда пульсируют, и определяется симптом "кошачьего мурлыканья". При аускультации над этим участком выслушивают постоянный "дующий" шум, усиливающийся в период систолы.
Патогномоничным симптомом артериовенозной аневризмы является урежение пульса на 15—30 ударов в 1 мин, сочетающееся с повышением артериального давления, при пережатии приводящей артерии (симптом Добровольского). Замедление пульса обусловлено улучшением сердечной деятельности вследствие уменьшения притока крови к правым отделам сердца.
Лечение. При комбинировании свища с аневризмой и при артериове-нозных аневризмах устраняют сообщение между артерией и веной и в случае необходимости производят пластику пораженных сосудов.
18.9. Тромбозы и эмболии
Сужение или обтурация просвета сосуда свертком крови или эмболом приводит к острой артериальной непроходимости, сопровождающейся ишемией тканей, лишенных кровоснабжения.
Тромбоз — патологическое состояние, характеризующееся образованием свертка крови в том или ином участке сосудистого русла.
Этиология и патогенез. Непременными условиями возникновения артериальных тромбозов являются нарушение целостности сосудистой стенки, изменение системы гемостаза и замедление кровотока. Этим объясняется высокая частота тромбозов у лиц, страдающих сердечно-сосудистыми заболеваниями, облитерирующим атеросклерозом, тромбангиитом, сахарным диабетом. Нередко развитию тромбозов способствуют повреждения стенок артерий при ушибах мягких тканей, вывихах и переломах костей конечностей, компрессия сосудистого пучка опухолью или гематомой. Острым артериальным тромбозам могут предшествовать ангиографические исследования, эндоваскулярные вмешательства, реконструктивные операции на сосудах и другие интервенционные процедуры. Тромбозы возникают также на фоне некоторых гематологических (эритроцитоз) и инфекционных (сыпной тиф) заболеваний.
Во всех указанных случаях ответной реакцией на повреждения эндотелия сосудистой стенки является адгезия и последующая агрегация тромбоцитов. Образующиеся агрегаты имеют тенденцию к дальнейшему росту, что связано с воздействием физиологически активных веществ, цитокинов, высвобождающихся из эндотелиальных клеток, макрофагов, нейтрофильных лейкоцитов и тромбоцитов. Интенсивность образования тромбоцитарных агрегатов зависит и от способности эндотелия вырабатывать ингибиторы агрегации, в частности оксида азота (NO), простациклина. Высвобождающиеся из кровяных пластинок тромбоцитарные факторы и биологически активные вещества не только способствуют агрегации тромбоцитов, но и ведут к активации свертывающей системы крови, снижению ее фибринолитической активности. В результате на поверхности агрегата адсорбируются нити фибрина, образующие сетчатую структуру, которая, задерживая форменные элементы крови, способствует образованию кровяного свертка — тромба. При значительном угнетении литического звена системы гемостаза тромбоз может стать распространенным.