ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48333
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Гематогенное распространение рака происходит в поздней стадии заболевания, когда рак из местного заболевания превращается в системное.
В подавляющем большинстве случаев рак пищевода бывает плоскоклеточным. Реже (8—10%) встречаются аденокарциномы, преимущественно при пищеводе Баррета. Аденокарциномы растут также из эктопированной в пищевод слизистой оболочки желудка или из кардиальных желез, имеющихся в нижнем отделе пищевода. Изредка развивается коллоидный рак.
Из других злокачественных опухолей пищевода следует отметить адено-акантому, состоящую из железистых и плоскоклеточных элементов, и кар-циносаркому (сочетание рака и саркомы).
Международная классификация рака пищевода по системе TNM (1997 г.)
Т — первичная опухоль
Тх — недостаточно данных для оценки первичной опухоли.
ТО — первичная опухоль не определяется.
Tis — преинвазивная карцинома (carcinoma in situ).
Tl — опухоль инфильтрирует стенку пищевода до подслизистой основы.
Т2 — опухоль инфильтрирует стенку пищевода до мышечного слоя.
ТЗ — опухоль инфильтрирует стенку пищевода до адвентиции.
Т4 — опухоль распространяется на соседние структуры.
N — регионарные лимфатические узлы
Nx — недостаточно данных для оценки регионарных лимфатических узлов.
NO — нет признаков метастатического поражения регионарных лимфатических узлов.
N1 — имеется поражение регионарных лимфатических узлов метастазами.
М — отдаленные метастазы
Мх — недостаточно данных для определения отдаленных метастазов.
МО — нет признаков отдаленных метастазов.
Ml — имеются отдаленные метастазы.
Категории Ml и рМ1 могут быть дополнены в зависимости от локализации метастазов в тех или других органах следующими символами: легкие PUL, костный мозг MAR, кости OSS, плевра PLE, печень HEP, брюшина PER, головной мозг BRA, кожа SKI, лимфатические узлы LYM, другие
отн.
G — гистопатологическая дифференцировка
Gx — степень дифференцировки не может быть установлена.
G1 — высокая степень дифференцировки.
G2 — средняя степень дифференцировки.
G3 — низкая степень дифференцировки.
G4 — недифференцированные опухоли.
В клинической практике иногда удобнее пользоваться делением рака по стадиям по клинико-морфологическим признакам, которые легко можно выразить и по системе TNM.
Стадии рака
I — четко отграниченная небольшая опухоль, прорастающая только слизистую и подслизистую оболочки, не суживающая просвет и мало затрудняющая прохождение пищи; метастазы отсутствуют.
II — опухоль, прорастающая мышечную оболочку, но не выходящая за пределы стенки пищевода; зачительно нарушает проходимость пищевода; единичные метастазы в регионарных лимфатических узлах.
-
— опухоль, циркулярно поражающая пищевод, прорастающая всю его стенку, спаянная с соседними органами; проходимость пищевода значительно или полностью нарушена; множественные метастазы в регионарные лимфатические узлы.
-
— опухоль прорастает все оболочки стенки пищевода, выходит за пределы органа, пенетрирует в близлежащие органы; имеются конгломераты неподвижных, пораженных метастазами лимфатических узлов и метастазы в отдаленные органы.
Клиническая картина и диагностика. Основными симптомами рака пищевода являются: ощущение дискомфорта за грудиной при проглатывании пищи, дисфагия, боль за грудиной, гиперсаливация, похудание.
Начало заболевания бессимптомное (доклиническая фаза). Этот период может длиться 1—2 года. Когда опухоль достигает значительных размеров и начинает суживать пищевод, появляются первые признаки нарушения пассажа пищи, перерастающие в выраженную дисфагию.
Дисфагия встречается у 70—85% больных и по существу является поздним симптомом, возникающим при сужении просвета пищевода опухолью на 2/з и более. Для рака характерно прогрессирующее нарастание дисфагии.
Нарушение проходимости пищевода связано не только с сужением его просвета опухолью, но и с развитием перифокального воспаления, спазмом пищевода. В начальном периоде заболевания дисфагия возникает при проглатывании плотной или недостаточно пережеванной пищи. Больные ощущают как бы прилипание ее к стенке пищевода или временную задержку на определенном уровне. Глоток воды обычно устраняет эти явления. В дальнейшем перестает проходить даже хорошо прожеванная пища, в связи с чем больные вынуждены принимать полужидкую и жидкую пищу. Иногда после стойкого периода дисфагии возникает улучшение проходимости пищевода, связанное с распадом опухоли.
Возникновению дисфагии могут предшествовать ощущения инородного тела в пищеводе, чувство царапанья за грудиной, болезненность на уровне поражения, появляющиеся при проглатывании твердой пищи.
Боль отмечается у 33% больных. Обычно она появляется за грудиной во время приема пищи. Постоянная боль, не зависящая от приема пищи или усиливающаяся после еды, обусловлена прорастанием опухоли в окружающие пищевод ткани и органы, сдавлением блуждающих и симпатических нервов, развитием периэзофагита и медиастинита. Причиной боли могут быть метастазы в позвоночник.
Срыгивание пищей и пищеводная рвота (23% больных) появляются при значительном стенозировании просвета пищевода и скоплении пищи над местом сужения. При раке пищевода, как и при стенозах другой этиологии, развивается усиленное слюнотечение. Обильные кровотечения из пищевода в связи с распадом опухоли бывают редко — при разрушении опухолью стенки крупного сосуда. Общие проявления заболевания (слабость, прогрессирующее похудание, анемия) бывают следствием голодания и интоксикации.
При прорастании опухолью возвратных нервов развивается охриплость голоса. Поражение узлов симпатического нерва проявляется синдромом Бернара—Горнера. При прорастании опухоли в трахею и бронхи возникают пищеводно-трахеальный или бронхопищеводный свищи, проявляющиеся кашлем при приеме жидкости, аспирационной пневмонией, абсцессом или гангреной легкого. Вследствие перехода инфекционного процесса с пищевода на окружающие ткани могут развиться периэзофагит, медиастинит, перикардит.
Клиническое течение болезни зависит от уровня поражения пищевода.
Рак верхнегрудного и шейного отделов пищевода протекает особенно мучительно. Больные жалуются на ощущение инородного тела, царапанье, жжение в пищеводе во время еды. Позднее появляются симптомы глоточной недостаточности — частые срыгивания, поперхивание, дисфагия, приступы асфиксии.
При раке среднегрудного отдела на первый план выступают дисфагия, боли за грудиной. Затем появляются симптомы прорастания опухоли в соседние органы и ткани (трахея, бронхи, блуждающий и симпатический нервы, позвоночник и др.).
Рак нижнегрудного отдела проявляется дисфагией, болью в эпигастральной области, иррадиирующей в левую половину грудной клетки и симулирующей стенокардию.
Важнейшими методами диагностики являются рентгенологическое исследование, эзофагоскопия с биопсией опухоли. В последнее десятилетие появилась возможность эндоскопического ультразвукового исследования, позволяющего определить глубину поражения стенки пищевода и метастазы в лимфатические узлы средостения.
Р ентгенологическое
исследование с контрастированием
пищевода взвесью бария выявляет
опухоль, ее локализацию, длину
поражения и степень сужения пищевода,
изменения в легких и плевральных
полостях. Характерные симптомы рака
— дефект наполнения, "изъеденные"
контуры его, сужение просвета, ригидность
стенок пищевода, обрыв складок слизистой
оболочки вблизи опухоли, престено-тическое
расширение пищевода (рис. 7.8).
ентгенологическое
исследование с контрастированием
пищевода взвесью бария выявляет
опухоль, ее локализацию, длину
поражения и степень сужения пищевода,
изменения в легких и плевральных
полостях. Характерные симптомы рака
— дефект наполнения, "изъеденные"
контуры его, сужение просвета, ригидность
стенок пищевода, обрыв складок слизистой
оболочки вблизи опухоли, престено-тическое
расширение пищевода (рис. 7.8).
Для определения границ распространения опухоли на соседние органы применяют компьютерную томографию.
Отсутствие рентгенологических данных при наличии дисфагии или боли при прохождении пищи не позволяет исключить рак пищевода. Диагноз уточняют с помощью эндоскопического исследования с прицельной биопсией и последующим морфологическим исследованием полученного материала. Очень ценную информацию при раннем раке может дать эндоскопическое ультразвуковое исследование, позволяющее не только выявить опухоль, но и определить глубину проникновения ее в стенку пищевода. Эзофагоскопия показана во всех случаях при подозрении на рак пищевода. Начальные формы рака могут выглядеть как плотный белесоватый бугорок или полип. При инфильтративной форме рака отмечают ригидность стенки пищевода, выявляемую при надавливании на нее концом эзофагоскопа. При экзофитных опухолях значительных размеров видна бугристая масса, покрытая сероватым налетом. Поверхность опухоли легко кровоточит при прикосновении. Опухоль вызывает концентрическое или одностороннее сужение просвета пищевода. Биопсия легко осуществима при эк-зофитных опухолях, труднее получить участок ткани для исследования при язвенном и инфильтративном раке. В сомнительных случаях биопсию следует повторить.
Цитологическое исследование в сочетании с биопсией в большинстве случаев позволяет подтвердить или отвергнуть диагноз рака.
Дифференциальная диагностика. При раке пищевода следует исключить другие заболевания, сопровождающиеся дисфагией: ахалазию, рубцовые сужения после химических ожогов, доброкачественные стенозы у больных с пептическим эзофагитом, доброкачественные опухоли, туберкулез и др.
Следует исключить также оттеснение пищевода извне опухолями заднего средостения, внутригрудным зобом, аневризмой аорты, увеличенными лимфатическими узлами, заполненным большим дивертикулом. Рентгенологическим признаком сдавления пищевода является его смещение. Даже значительное увеличение соседних органов длительное время не вызывает дис-фагии, так как смещаемость пищевода достаточно велика.
Сдавление и нарушение проходимости пищевода могут быть обусловлены фиброзным медиастинитом (рубцовым изменением клетчатки средостения), возникающим после воспалительных заболеваний легких и лимфатических узлов средостения.
Эндоскопическое исследование в сочетании с биопсией из разных мест опухоли повышает точность диагностики до 90%.
Таким образом, план исследования больного при раке пищевода должен включать рентгенологическое исследование с контрастированием пищевода, эзофагоскопию с множественной биопсией, эндоскопическое УЗИ при возможности провести инструмент через суженный участок пищевода, компьютерную томографию легких, средостения и печени, ультразвуковое исследование печени, по показаниям — медиастино- и бронхоскопию.
Лечение. Хирургическое удаление пораженного пищевода является наиболее радикальным из имеющихся методов лечения рака.
Показания к операции зависят от распространенности и локализации опухоли, возраста и общего состояния пациента. Операция противопоказана при отдаленных метастазах, парезе возвратных нервов, прорастании опухоли в трахею или бронхи, тяжелом общем состоянии больного.
Объем хирургического вмешательства — радикальные и паллиативные операции — может быть точно определен только во время операции. Радикальная операция предусматривает удаление пищевода с одномоментным пластическим замещением его трубкой, выкроенной из большой кривизны мобилизованного желудка, или толстой кишкой. Паллиативные оперативные вмешательства предпринимают для устранения дисфагии без удаления опухоли.
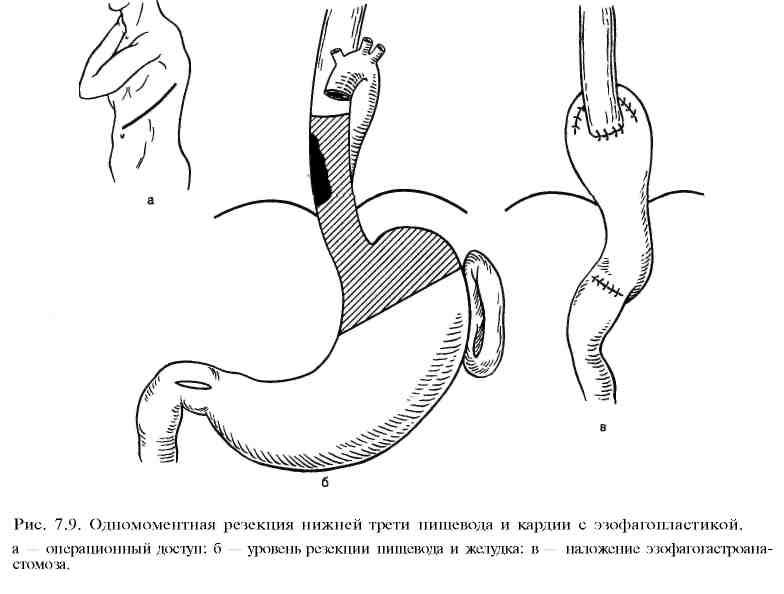
При локализации рака в абдоминальном и нижнегрудном отделах производят одномоментное оперативное вмешательство из левостороннего торакоабдоминального доступа. Он дает возможность удаления пищевода, регионарных лимфатических узлов и мобилизации желудка. После удаления опухоли призводят пластику пищевода желудком, который перемещают в плевральную полость и соединяют пищеводно-желудочным анастомозом (рис. 7.9).
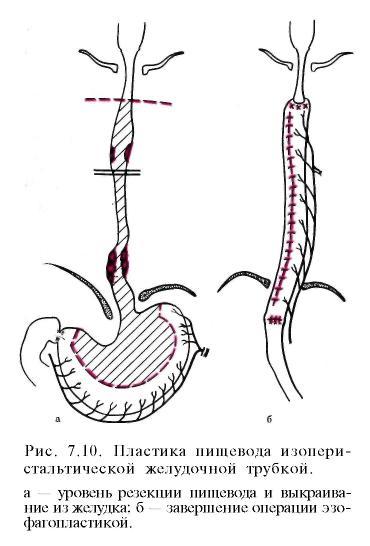
При локализации рака в среднегрудном отделе производят правосторонний торакоабдоминальный разрез или отдельно торакальный, затем абдоминальный разрезы. Этот оперативный доступ дает возможность мобилизовать пищевод вместе с окружающей клетчаткой и региональными лимфатическими узлами. Через абдоминальный разрез создается хороший доступ к желудку и абдоминальному отделу пищевода. Он позволяет мобилизовать желудок и удалить лимфатические узлы. После удаления пищевода производят одномоментную пластику его мобилизованным желудком с наложением пищеводно-желудочного анастомоза в плевральной полости (по Lewis) (рис. 7.10)
Недостатком чресплевральных доступов является частота дыхательных осложнений и высокая летальность (15—30%), опасность расхождения швов анастомоза в плевральной полости и рецидивов рака на уровне анастомоза, рефлюкс-эзофагит.
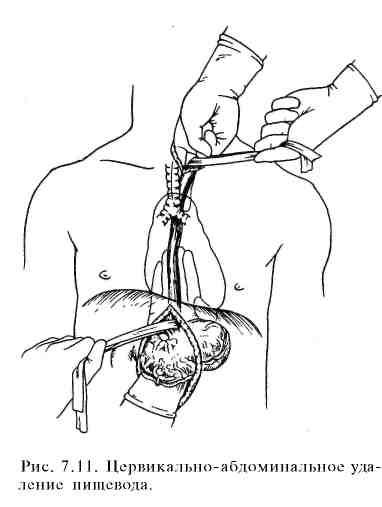
В течение последних 20 лет предпочитают производить трансгиатальную резекцию пищевода из абдоминоцервикального доступа без торакотомии (рис. 7.11). Независимо от уровня поражения пищевод удаляют полностью. Для пластики пищевода используют трубку, выкроенную из большой кривизны мобилизованного желудка, или весь желудок, который выводится на шею через заднее средостение и соединяется анастомозом с оставшейся частью шейного отдела пищевода. Разрезы делают на шее, кпереди от m.sternocleidomastoideus, а на животе производят верхнюю срединную лапаротомию. Желудок мобилизуют по обычной методике с перевязкой левой желудочной и желудочно-сальниковой артерий и удалением лимфатических узлов в области чревного ствола и кардии. Во избежание спазма привратника производят пилоромиотомию. Пищевод мобилизуют снизу через дифрагмальное отверстие и сверху — через разрез на шее, затем пересекают его в шейном отделе и низводят грудной отдел в брюшную полость.
В
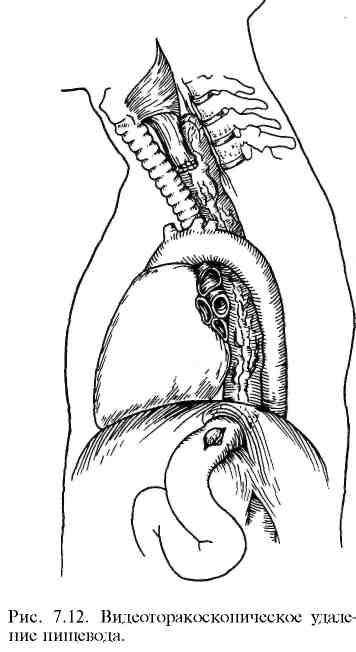 ыкроенную
из большой кривизны желудка трубку или
толстую кишку через заднее средостение
перемешают на шею и накладывают
пищеводно-желудочный (внеплевральный!)
анастомоз. Более аккуратно грудной
отдел пищевода может быть мобилизован
с помощью видео-торакоскопической
техники (рис. 7.12). Для этого в положении
больного на животе в правую плевральную
полость вводят несколько троакаров,
через которые под визуальным мони-торным
контролем с помощью специальных
эндоскопических инструментов
выделяют грудной отдел пищевода и
видимые лимфатические узлы. Пищевод,
так же как при трансгиатальном выделении,
пересекают на границе с шейным отделом
и низводят до диафрагмы. Через разрез
на шее мобилизуют и выводят в рану
шейный отдел пищевода. Затем поворачивают
пациента на спину, производят срединную
лапаротомию, мобилизуют абдоминальный
отдел пищевода и желудка, удаляют
регионарные лимфатические узлы.
После удаления пищевода, низведенного
до пищеводного отверстия диафрагмы,
производят пластику его трубкой,
выкроенной из большой кривизны желудка,
или толстой кишкой (см. рис. 7.10).
Трансплантат через заднее средостение
выводят на шею для наложения анастомоза.
ыкроенную
из большой кривизны желудка трубку или
толстую кишку через заднее средостение
перемешают на шею и накладывают
пищеводно-желудочный (внеплевральный!)
анастомоз. Более аккуратно грудной
отдел пищевода может быть мобилизован
с помощью видео-торакоскопической
техники (рис. 7.12). Для этого в положении
больного на животе в правую плевральную
полость вводят несколько троакаров,
через которые под визуальным мони-торным
контролем с помощью специальных
эндоскопических инструментов
выделяют грудной отдел пищевода и
видимые лимфатические узлы. Пищевод,
так же как при трансгиатальном выделении,
пересекают на границе с шейным отделом
и низводят до диафрагмы. Через разрез
на шее мобилизуют и выводят в рану
шейный отдел пищевода. Затем поворачивают
пациента на спину, производят срединную
лапаротомию, мобилизуют абдоминальный
отдел пищевода и желудка, удаляют
регионарные лимфатические узлы.
После удаления пищевода, низведенного
до пищеводного отверстия диафрагмы,
производят пластику его трубкой,
выкроенной из большой кривизны желудка,
или толстой кишкой (см. рис. 7.10).
Трансплантат через заднее средостение
выводят на шею для наложения анастомоза.
При этом типе операции нет необходимости в травматичной торакото-мии, исключается опасность инфицирования плевральных полостей, уменьшается частота послеоперационных осложнений. Летальность при этой операции составляет 5%. Пятилетняя выживаемость увеличивается в 2—3 раза и достигает у некоторых хирургов 27%. Следует заметить, что выживаемость в значительной мере зависит от биологических свойств клеток опухоли, сопротивляемости организма, тщательности лимфаденэктомии, величины кровопотери во время операции.
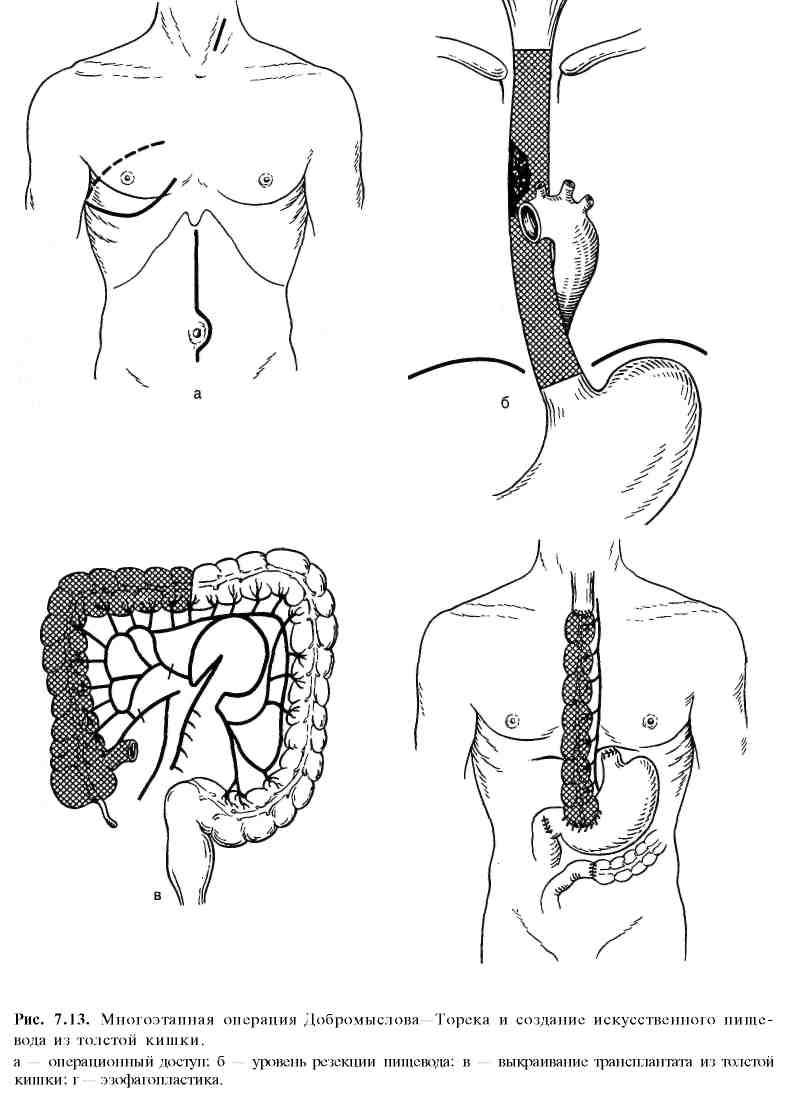
Двухэтапную операцию Добромыслова—Торека (рис. 7.13) раньше применяли для удаления рака среднегрудного отдела пищевода. Из правостороннего чресплеврального доступа удаляли грудной отдел пищевода. Через абдоминальный разрез накладывали гастростому. В последующем (спустя 3—6 мес) создавали искусственный пищевод из толстой или тонкой кишки.
Трансплантат выводили на шею через подкожный тоннель или ретростернально и накладывали анастомоз с шейным отделом пищевода. В настоящее время эту операцию не применяют, потому что значительная часть больных погибала, не дождавшись второго этапа.