ВУЗ: Западно-Казахстанский государственный медицинский университет им. М. Оспанова
Категория: Книга
Дисциплина: Медицина
Добавлен: 01.02.2019
Просмотров: 48318
Скачиваний: 7
СОДЕРЖАНИЕ
Глава 1 СИНДРОМ СИСТЕМНОГО ОТВЕТА НА ВОСПАЛЕНИЕ
Глава 2 МАЛОИНВАЗИВНЫЕ ТЕХНОЛОГИИ В ХИРУРГИИ
2.1. Видеоэндоскопическая хирургия
2.1.1. Видеолапароскопическая хирургия
2.1.2. Торакоскопическая хирургия
2.2. Интервенционная радиология
3.4. Лимфаденит (специфический и неспецифический)
Глава 4. ЩИТОВИДНАЯ ЖЕЛЕЗА.ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ
4.2. Заболевания щитовидной железы
4.2.1. Диффузный токсический зоб (болезнь Грейвса, базедова болезнь)
4.2.2. Токсическая аденома (болезнь Пламмера)
4.2.3. Многоузловой токсический зоб
4.2.4. Эндемический зоб (йоддефицитные заболевания)
4.2.5. Спорадический зоб (простой нетоксический зоб)
4.3. Опухоли щитовидной железы
4.3.1. Доброкачественные опухоли (фолликулярные аденомы)
4.3.2. Злокачественные опухоли.
4.4.1. Заболевания паращитовидных желез
4.4.1.3. Опухоли паращитовидных желез
5.3. Повреждения молочных желез
5.4. Воспалительные заболевания
5.4.1 Неспецифические воспалительные заболевания
5.4.2. Хронические специфические воспалительные заболевания
5.5. Дисгормональные дисплазии молочных желез
5.6.1. Доброкачественные опухоли
5.6.2. Злокачественные опухоли
5.6.2.2. Рак молочной железы in situ
5.6.2.3. Рак молочной железы у мужчин
5.6.2.4. Саркома молочной железы
Глава 6 ГРУДНАЯ КЛЕТКА, ТРАХЕЯ, БРОНХИ, ЛЕГКИЕ, ПЛЕВРА
6.2.1. Врожденные деформации грудной клетки
6.2.2. Повреждения грудной клетки
6.2.3. Воспалительные заболевания
6.2.4. Специфические хронические воспалительные заболевания грудной стенки
6.3.2. Травматические повреждения
6.3.3. Воспалительные заболевания
6.3.5. Пищеводно-трахеальные свищи
6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
6.4.2. Пороки развития сосудов легких
6.4.3. Воспалительные заболевания
6.4.3.3. Хронический абсцесс легкого
6.4.4. Специфические воспалительные заболевания
6.4.4.3. Грибковые заболевания легких (микозы)
6.4.5. Бронхоэктатическая болезнь
6.4.8.1. Доброкачественные опухоли
6.4.8.2. Злокачественные опухоли
6.5.1 Травматические повреждения
6.5.2. Воспалительные заболевания плевры
6.5.2.1. Экссудативный неинфекционный плеврит
6.5.2.2. Острая эмпиема плевры
6.5.3.1. Первичные опухоли плевры
6.5.3.2. Вторичные метастатические опухоли
7.2. Врожденные аномалии развития
7.5. Химические ожоги и рубцовые сужения пищевода
7.6. Нарушения моторики пищевода
7.6.1. Ахалазия кардии (кардиоспазм)
7.6.2. Халазия (недостаточность) кардии
7.7. Рефлюкс-эзофагит (пептический эзофагит)
7.9.1. Доброкачественные опухоли и кисты
7.9.2. Злокачественные опухоли
8.4. Грыжи пищеводного отверстия диафрагмы
9.4. Заболевания брюшной стенки
10.1.5. Грыжи белой линии живота
10.1.6. Травматические и послеоперационные грыжи
10.1.7. Редкие виды грыж живота
10.1.8. Осложнения наружных грыж живота
Глава 11. ЖЕЛУДОК И ДВЕНАДЦАТИПЕРСТНАЯ КИШКА
11.3. Инородные тела желудка и двенадцатиперстной кишки
11.4. Химические ожоги и рубцовые стриктуры желудка
11.5. Повреждения желудка и двенадцатиперстной кишки
11.6. Язвенная болезнь желудка и двенадцатиперстной кишки
11.6.1. Осложнения язвенной болезни
11.6.1.1. Желудочно-кишечные кровотечения
11.6.1.3. Пилородуоденальный стеноз
11.8. Патологические синдромы после операций на желудке
11.9. Опухоли желудка и двенадцатиперстной кишки
11.9.1. Доброкачественные опухоли желудка
11.9.2. Злокачественные опухоли желудка
11.9.3. Опухоли двенадцатиперстной кишки
12.1. Специальные методы исследования
12.4.1. Бактериальные абсцессы
12.5. Паразитарные заболевания печени
12.6. Непаразитарные кисты печени
12.7. Хронические специфические воспалительные заболевания
12.8.1. Доброкачественные опухоли
12.8.2. Злокачественные опухоли
12.9. Синдром портальной гипертензии
12.10. Печеночная недостаточность
Глава 13. ЖЕЛЧНЫЙ ПУЗЫРЬ И ЖЕЛЧНЫЕ ПРОТОКИ
13.1. Специальные методы исследования
13.2. Врожденные аномалии развития желчевыводящих протоков
13.3. Повреждения желчных путей
13.4.1. Хронический калькулезный холецистит
13.6. Постхолецистэктомический синдром
13.7. Опухоли желчного пузыря и желчных протоков
Глава 14. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
14.1. Аномалии и пороки развития
14.2. Повреждения поджелудочной железы
14.5. Кисты и свищи поджелудочной железы
14.6. Опухоли поджелудочной железы
14.6.1. Доброкачественные опухоли
14.6.2. Злокачественные опухоли
14.6.2.1. Рак поджелудочной железы
14.6.3. Нейроэндокринные опухоли
16.2. Воспалительные заболевания
16.2.1. Нисходящий некротизирующий острый медиастинит
16.2.2. Послеоперационный медиастинит
16.2.3. Склерозирующий (хронический) медиастинит
16.3. Синдром верхней полой вены
16.4. Опухоли и кисты средостения
16.4.3. Дизэмбриогенетические опухоли
16.4.4. Мезенхимальные опухоли
17.1. Специальные методы исследования
17.2. Обеспечение операций на сердце и крупных сосудах
17.3. Ранения сердца и перикарда
17.4. Врожденные пороки сердца
17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
17.4.1.2. Врожденный стеноз устья аорты
17.4.1.3. Открытый артериальный проток
17.4.1.4. Дефект межпредсердной перегородки
17.4.1.5. Дефект межжелудочковой перегородки
17.5. Приобретенные пороки сердца
17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
17.5.3. Аортальные пороки сердца
17.6. Инфекционный эндокардит и абсцессы сердца
17.7. Хроническая ишемическая болезнь сердца
17.8. Постинфарктная аневризма сердца
17.9.3. Хронические перикардиты
Глава 18. АОРТА И ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
18.2. Общие принципы лечения заболеваний артерий
18.4. Патологическая извитость артерий (кинкинг)
18.7. Облитерирующие заболевания
18.7.1. Облитерирующий атеросклероз
18.7.2. Неспецифический аортоартериит
18.7.3. Облитерирующий тромбангиит (болезнь Винивартера—Бюргера)
18.7.4. Облитерирующие поражения ветвей дуги аорты
18.7.5. Облитерирующие заболевания висцеральных ветвей аорты
18.7.6. Заболевания почечных артерий. Вазоренальная гипертензия
18.7.7. Облитерирующие заболевания артерий нижних конечностей
18.8. Аневризмы аорты и периферических артерий
18.8.2. Аневризмы периферических артерий
18.8.3. Артериовенозная аневризма
18.9.1. Эмболия и тромбоз мезентериальных сосудов
18.10. Заболевания мелких артерий и капилляров
18.10.1. Диабетическая ангиопатия
18.10.3. Геморрагический васкулит (болезнь Шенлейна—Геноха)
19.2. Врожденные венозные дисплазии
19.3. Повреждения магистральных вен конечностей
19.4. Хроническая венозная недостаточность
19.4.1. Варикозное расширение вен нижних конечностей
19.4.2. Посттромбофлебитический синдром
19.4.3. Трофические язвы венозной этиологии
19.5. Острый тромбофлебит поверхностных вен
19.6. Острые тромбозы глубоких вен нижних конечностей
19.7. Окклюзии ветвей верхней полой вены
19.8. Эмболия легочной артерии
Глава 20 ЛИМФАТИЧЕСКИЕ СОСУДЫ КОНЕЧНОСТЕЙ
20.1. Заболевания лимфатических сосудов
21.1. Аномалии и пороки развития
21.3. Заболевания тонкой кишки
21.3.1. Дивертикулы тонкой кишки
21.6. Синдром "короткой кишки"
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
22.1.1. Типичные формы острого аппендицита
22.1.2. Атипичные формы острого аппендицита
22.1.3. Острый аппендицит у беременных
22.1.4. Острый аппендицит у ВИЧ-инфицированных
22.1.5. Осложнения острого аппендицита
22.1.6. Дифференциальная диагностика
22.3. Опухоли червеобразного отростка
23.1. Аномалии и пороки развития
23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
23.1.2. Идиопатический мегаколон
23.2. Воспалительные заболевания ободочной кишки
23.2.1. Неспецифический язвенный колит
23.3. Дивертикулы и дивертикулез
23.4. Доброкачественные опухоли
24.4. Заболевания прямой кишки
24.4.2. Трещина заднего прохода
24.4.3. Парапроктит и свищи прямой кишки
24.4.4. Выпадение прямой кишки
Глава 25 НЕПРОХОДИМОСТЬ КИШЕЧНИКА
25.1.1. Обтурационная непроходимость
25.1.2. Странгуляционная непроходимость
25.1.3. Динамическая непроходимость
Глава 26. БРЮШИНА И ЗАБРЮШИННОЕ ПРОСТРАНСТВО
26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
26.1.1.2. Туберкулезный перитонит
26.1.1.3. Генитальный перитонит
26.2. Забрюшинное пространство
26.2.1. Повреждение тканей забрюшинного пространства
26.2.2. Гнойные заболевания тканей забрюшинного пространства
26.2.3. Опухоли забрюшинного пространства
26.2.4. Фиброз забрюшинной клетчатки
27.1. Гормонально-активные опухоли надпочечников
27.2. Гормонально-неактивные опухоли
Глава 28 ТРАНСПЛАНТАЦИЯ ОРГАНОВ И ТКАНЕЙ
28.1. Источники донорских органов
28.2. Иммунологические основы пересадки органов
28.3. Реакция отторжения пересаженного органа
28.6. Трансплантация поджелудочной железы
28.11. Трансплантация тонкой кишки
Лечение. Наиболее адекватным способом лечения в ранние после операции сроки может быть эндоскопическое дренирование приводящей петли назоинтестинальным зондом для декомпрессии и промывания ее. Бактериальная флора, которая быстро появляется в застойном содержимом приводящей петли, подавляться с применением местной и системной антибактериальной терапии. Назначают прокинетики, нормализующие моторику желудка и двенадцатиперстной кишки (координакс, метоклопрамид холести-рамин). Учитывая наличие рефлюкс-гастрита, целесообразно назначать су-кральфат, антацидные препараты (фосфалюгель, альмагель, маалокс, вика-лин). Хирургическое лечение показано при тяжелых формах синдрома приводящей петли с частой и обильной желчной рвотой. Во время операции устраняют анатомические условия, способствующие попаданию и застою содержимого в приводящей петле. Наиболее обоснованной операцией является реконструкция анастомоза по Гофмейстеру—Финстереру и анастомоз на выключенной по Ру петле тощей кишки или Бильрот-1.
Рефлюкс-гастрит. Развивается вследствие заброса в культю желудка желчных кислот, лизолецитина и панкреатического сока, находящихся в дуоденальном содержимом. Эти вещества разрушают слизисто-бикарбонат-ный барьер, повреждают слизистую оболочку желудка и вызывают билиар-ный (щелочной) рефлюкс-гастрит. Причинами выраженного дуоденогаст-рального рефлюкса могут быть резекция желудка по Бильрот-П и Биль-рот-1, реже ваготомия с пилоропластикой, гастроэнтеростомия, хроническое нарушение проходимости двенадцатиперстной кишки (механическое или функциональное).
Клиническая картина и диагностика. Основными симптомами рефлюкс -гастрита являются боль в эпигастральной области, срыгивание и рвота, потеря массы тела. Боль усиливается после приема пищи, бывает тупой, иногда жгучей. Частая рвота не приносит облегчения. Больных беспокоит ощущение горечи во рту. Присоединение рефлюкс-эзофагита сопровождается изжогой, дисфагией. При прогрессировании болезни развиваются гипо- и ахлоргидрия, анемия, похудание.
Повторные воздействия желчи и кишечного содержимого на слизистую оболочку оперированного желудка, особенно в области анастомоза, могут вызвать эрозивный гастрит, а впоследствии привести к атрофическим изменениям слизистой оболочки с кишечной метаплазией и дисплазией эпителия желудка. Эрозивный гастрит сопровождается потерей крови и способствует развитию гипохромной анемии. При хроническом атрофическом гастрите уменьшается число париетальных клеток, вырабатывающих гастро-мукопротеид (внутренний фактор Касла), и имеется тенденция к снижению в крови содержания витамина В12 с последующим развитием пернициозной
У больных с дуодено- или еюногастральным рефлюксом через 15—25 лет после операции может развиться рак культи желудка с вероятностью в 3— 6 раз выше по сравнению с неоперированными больными той же возрастной группы. Дуоденогастральный рефлюкс можно выявить при рентгенологическом исследовании. При эндоскопии находят желчь в оперированном желудке, гиперемию и отечность слизистой оболочки, однако небольшое количество желчи в желудке не дает основания для диагноза рефлюкс-гастрита. Более надежны и информативны радиоизотопная сцинтиграфия и биопсия слизистой оболочки. При гистологическом исследовании биопта-тов обнаруживают изменения, характерные для гастрита, и определяют вид заболевания.
Лечение. Консервативное лечение включает диетотерапию и лекарственную терапию. Обычно назначают холестирамин, сукральфат (вентер), анта-цидные препараты, содержащие гидроксиды магния и алюминия, связывающие желчные кислоты; препараты, нормализующие моторику желудка и двенадцатиперстной кишки (метоклопрамид, координакс).
Хирургическое лечение показано при значительной выраженности симптомов и значительной продолжительности заболевания, а также в случае развития осложнений в виде кровотечения из эрозий и возникновения мик-росфероцитарной анемии.
Операцию проводят с целью отведения дуоденального содержимого от оперированного желудка. Наиболее эффективной считают реконструктивную операцию с формированием гастроеюнального анастомоза по Ру. Длина отводящей части петли тощей кишки должна быть не менее 40 см. Га-строеюнодуоденопластика (интерпозиция тонкокишечного трансплантата между культей желудка и культей двенадцатиперстной кишки) менее надежна. Этот метод не находит широкого распространения.
Дисфагия наблюдается сравнительно редко после ваготомии в ближайшем послеоперационном периоде, выражена в легкой степени и быстро проходит. Она обусловлена денервацией дистального отдела пищевода, пе-риэзофагеальным воспалением, послеоперационным эзофагитом. Для лечения используют прокинетики — мотилиум, цизаприд (координакс), алюминий, содержащие антациды (альмагель, фосфалюгель, маалокс).
Гастростаз возникает у некоторых больных после стволовой ваготомии, особенно при неадекватной пилоропластике. Основные симптомы — тошнота, срыгивание, рвота, тупая боль или тяжесть в верхней половине живота. При рентгенологическом исследовании выявляют длительную задержку контраста в желудке. Для лечения рекомендуется постоянная назогастраль-ная аспирация содержимого желудка, энтеральное зондовое питание, про-кинетики (координакс). Если пилоропластика адекватна, то при консервативном лечении симптомы гастростаза проходят по мере восстановления моторики желудка.
Диарея является следствием преимущественно стволовой ваготомии в сочетании с дренирующими желудок операциями. После резекции желудка она встречается реже. Основными факторами, способствующими возникновению диареи, являются снижение продукции соляной кислоты, изменение моторики пищеварительного тракта, ускоренный пассаж химуса по кишечнику, снижение внешнесекреторной функции поджелудочной железы, дисбаланс гастроинтестинальных гормонов, морфологические изменения слизистой оболочки кишки (еюнит), нарушение обмена желчных кислот, изменения кишечной микрофлоры. Частота стула, внезапность его появления, связь с приемом пищи являются критериями для выделения трех степеней тяжести диареи.
При легкой степени жидкий стул возникает от 1 раза в месяц до 2 раз в неделю или эпизодически после приема определенных пищевых продуктов. При средней степени жидкий стул появляется от 2 раз в неделю до 5 раз в сутки. При тяжелой степени водянистый стул возникает более 5 раз в сутки, внезапно, иногда сразу после приема любой пищи. Диарея обычно сопровождается прогрессирующим ухудшением состояния больного.
Лечение. Рекомендуется исключить из диеты молоко и другие продукты, провоцирующие демпинг-реакцию. Включить в рацион питания продукты, вызывающие задержку стула. Для нормализации кишечной микрофлоры применяют антибактериальные средства, бифидумбактерин и его аналоги. Целесообразно назначить средства, адсорбирующие желчные кислоты (холестирамин). Быстро оказывает положительный эффект имодиум — анти-диарейное средство, снижающее моторику желудочно-кишечного тракта.
Метаболические нарушения развиваются чаще после обширной дисталь-ной резекции желудка или гастрэктомии вследствие удаления значительной части париетальных клеток желудка, секретирующих фактор Касла. Он является необходимым для связывания витамина В|2 и процессов всасывания в подвздошной кишке. Однако некоторые авторы полагают, что дефицит витамина В12 и мегалобластическая анемия связаны не с нарушением выработки гастромукопротеина париетальными клетками, а с нарушением всасывания в тонкой кишке (синдром мальабсорбции), обильным ростом бактерий или с аутоиммунным гастритом. У ряда пациентов развивается желе-зодефицитная анемия, дефицит витамина В12. При мальабсорбции нарушается всасывание многих ингредиентов пищи, часто возникает стеаторея. Это приводит к резкому похуданию и даже кахексии, что отражается на качестве жизни, поведенческих реакциях пациентов.
Лечение. Обычно рекомендуют принимать высококалорийную пищу малыми порциями по нескольку раз в день. Многие пациенты хотят принимать пищу, как обычно, три раза в день. В связи с уменьшением объема желудка и отсутствием рецептивной релаксации его культи во время еды у них рано появляется чувство насыщения, они прекращают прием пищи и не получают необходимого количества калорий. Пациентов необходимо научить правильно питаться, назначать витамин В12, препараты железа (тардиферон, железа глюконат, ферронал и др.). В тяжелых случаях показано стационарное лечение с целью корригирования метаболических нарушений.
Рецидив язвы. После операции на желудке по поводу язвенной болезни (резекция или ваготомия) с большей или меньшей частотой возникает рецидив язвы (рис. 11.22). Причинами рецидива после резекции желудка могут быть недостаточное снижение продукции соляной кислоты вследствие экономной резекции или оставление части слизистой оболочки антрального отдела над культей двенадцатиперстной кишки. В связи с выключением регулирующей кислотопродукцию функции антрального отдела оставшиеся гастринпродуцирующие клетки продолжают выделять гастрин и поддержи вать достаточно высокий уровень выделения соляной кислоты в культе желудка.
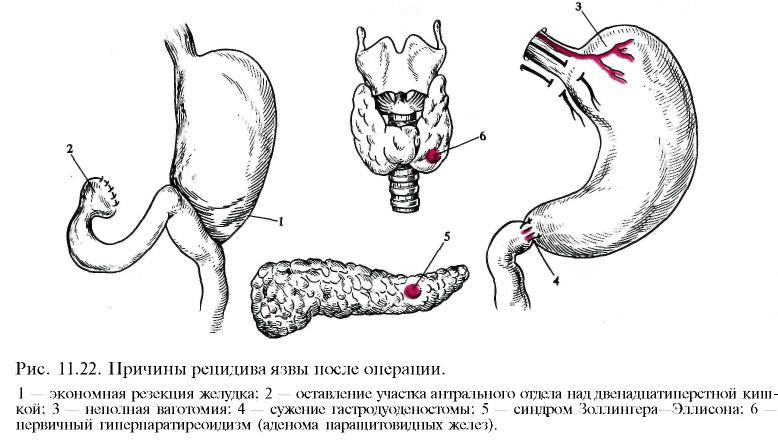
Рецидив язвы после ваготомии (10—15%) обычно связан с неполной или неадекватной ваготомией. Сужение выходного отверстия при пилоропла-стике по Гейнеке—Микуличу или гастродуоденостомы, выполненной по Жабуле, вызывающее застой содержимого в желудке, может также служить причиной рецидива.
Рецидив язвы может возникнуть в связи с экстрагастральными факторами, такими как гастринома (синдром Золлингера—Эллисона), гиперпаратиреоз, множественные эндокринные неоплазии — МЕН-1.
Синдром Золлингера—Эллисона включает триаду симптомов: 1) первичную пептическую язву, локализующуюся преимущественно в двенадцатиперстной кишке, часто рецидивирующую, несмотря на адекватное медикаментозное и стандартное хирургическое лечение; 2) резко выраженную гиперсекрецию соляной кислоты, обусловленную избыточным выделением гастрина; 3) наличие гастриномы — нейроэндокринной опухоли поджелудочной железы, выделяющей гастрин. Заподозрить наличие синдрома Зол-лингера—Эллисона позволяют агрессивное течение язвенной болезни, частые рецидивы и осложнения (кровотечение, перфорация в анамнезе), малая эффективность лечения, рецидив язвы после стандартной операции на желудке. Важным критерием для дифференциальной диагностики является определение концентрации гастрина в крови и продукции соляной кислоты. У больных с синдромом Золлингера—Эллисона базальная секреция соляной кислоты превышает 15 ммоль/ч, а у больных, ранее перенесших операции на желудке, направленные на снижение кислотности, не более 5 ммоль/ч. В более сложных случаях рекомендуется проводить специальные нагрузочные тесты с внутривенным введением секретина, глюконата кальция и др. (см."Опухоли поджелудочной железы").
После резекции желудка по Бильрот-П рецидив язвы наблюдается в 2— 3% случаев. Язва чаще возникает в отводящей петле тощей кишки (ulcus pep-ticum jejuni). Очень редко в результате пенетрации язвы в поперечную ободочную кишку появляется свиш между желудком, тощей и поперечной ободочной кишкой (fistula gastrojejunocolica). Рецидивные язвы после ваготомии обычно локализуются в двенадцатиперстной кишке, реже — в желудке.
Клиническая картина и диагностика. Типичными симптомами рецидива язвы являются боли, рвота, кровотечение (массивное или скрытое), анемия, похудание. При желудочно-тонко-толстокишечном свище к этим симптомам прибавляются понос, рвота с примесью кала, резкое похудание, так как пища, попадая из оперированного желудка сразу в толстую кишку, не усваивается. Наиболее информативными методами диагностики являются эндоскопия и рентгенологическое исследование.
Лечение. При рецидиве язвы после ваготомии хороший эффект дает применение одного антисекреторного препарата (омепразола, ранитидина, фа-мотидина, сукральфата) и двух антибиотков для эрадикации геликобактер-ной инфекции (триплексная схема). Отмечено, что маргинальные язвы, располагающиеся на месте гастроеюнального соединения, плохо поддаются медикаментозному лечению. В случае отсутствия эффекта от медикаментозного лечения или при появлении опасных для жизни осложнений показано реконструктивное хирургическое вмешательство. Целью операции является устранение причины рецидива язвы.
Методы операций. При неудаленном во время резекции желудка участке антрального отдела с сохраненной слизистой оболочкой над культей двенадцатиперстной кишки показано удаление его, если по обстоятельствам нет необходимости в другом типе реконструктивной операции. При рецидиве язвы после резекции по Бильрот-П целесообразно сделать стволовую ваго-томию или более высокую резекцию желудка с удалением язвы. Хороший эффект дает стволовая ваготомия с реконструкцией анастомоза по Гофмей-стеру—Финстереру в анастомоз по Ру. Антрум-резекция в сочетании со стволовой ваготомией и гастроеюнальным анастомозом по Ру показана при рецидивах язвы после резекции желудка и после селективной проксимальной ваготомии.
Частота патологических синдромов после операций на желудке служит основным критерием эффективности применяемых оперативных методов лечения язвенной болезни. В большинстве случаев результаты операций на желудке принято оценивать по критериям Визик.
I. Патологических симптомов нет.
II. Имеются легкие симптомы нарушения функций, не влияющие на нормальную жизнь.
-
Имеются симптомы средней тяжести, не нарушающие нормальную жизнь и трудоспособность пациента, но требующие адекватного лечения.
-
Рецидив язвы или другие симптомы, вызывающие потерю трудоспособности.
Результаты операции, соответствующие критериям Визик I и II, оцениваются как отличные и хорошие. Удовлетворительный и плохой результаты оцениваются как Визик III и IV. При этом методе качество жизни оценивается самим больным. Легкие по своей симптоматике осложнения пациентом часто не принимаются во внимание, так как по сравнению с тяжестью симптомов болезни до операции они кажутся не столь существенными. Критерии Визик недостаточно чувствительные. В одном исследовании автор сравнивал по этим критериям результаты операций на желудке с результатами герниопластики. По критериям Визик в обеих группах оперированных было одинаковое число хороших и отличных результатов. Это объясняется низкой специфичностью критериев Визик и значительной частотой диспепсических нарушений среди населения. Некоторые авторы пытаются улучшить шкалу Визик своими дополнительными критериями. В связи с этим становится невозможным сравнивать один метод операции с другим. Более приемлемой можно считать шкалу Джонсона, в которой отражен каждый патологический послеоперационный синдром и дана оценка тяжести его по пятибалльной системе. Более совершенной можно считать принятую Европейской ассоциацией гастроэнтерологов шкалу определения качества жизни. В ней учитывается не только тяжесть пострезекционных синдромов, но и изменения в качестве жизни оперированных в широком аспекте. Качество жизни оценивается не только пациентом, но и членами семьи, врачами, экспертами комиссии по медико-социальной экспертизе. Учитываются трудоспособность, группа инвалидности, изменения социальной и семейной жизни, коммуникабельность в обществе, психологические аспекты жизни и взаимоотношений. Качество жизни определяется эффективностью выполненного оперативного вмешательства. Из большого разнообразия операций следует выбрать ту, которая может обеспечить пациенту высокое качество жизни, а не ту, которая больше нравится хирургу.